Идиопатическая интерстициальная пневмония
Что такое интерстициальная пневмония: симптомы и характерные особенности
Интерстициальная пневмония является группой болезней, которые препятствуют диффузии органов дыхания с затруднением процесса газообмена в них.
Чаще пневмония возникает как последствие вирусной инфекции, гриппа, что приводит к поражению ткани легкого.
Данный инфекционный недуг легких представлен рядом нарушений, которые распространяются по всему органу, с воспалением альвеол и соединительной ткани паренхимы.
Основные моменты недуга
Идиопатическая интерстициальная пневмония может развиваться в острой либо хронической форме с поражением межуточной ткани органов дыхания неопределенной причины, которая характеризуется фибропролиферативными нарушениями и понижением работы дыхания.
Клинической классификацией выделяются интерстициальные воспаления органов дыхания в качестве отдельной группы заболеваний. Почему они распространяются просчитать сложно, по причине редкой постановки правильного диагноза. Различить эти заболевания между собой можно по результатам гистологического исследования.
Среди многих пульмонологических проблем важное место принимает интерстициальная болезнь легких, так как имеет длительное тяжелое развитие. Часто с летальным исходом, из-за беспрерывно развивающейся фиброзной и склеротической перестройки органов дыхания.
Интерстиций, где развивается воспаление,располагается в перегородках посредине альвеол легких и кровеносных сосудов. Из-за воздействия инфекционного фактора возникает его отечность, что ведет к изменению газообмена.Когда течение болезни затяжное, ткань легкого подлежит необратимому фиброзу.
При данном недуге практически всегда понижается качество жизни и инвалидность пациента.
Почему возникает болезнь
Причины развития идиопатической интерстициальной пневмонии окончательно не изучены. К болезни бывает приобщено изменение иммунологического гомеостаза, а пусковой причиной болезни представлен неведомый агент, к которому организмом вырабатываются антитела.
Заболевание пульмонит способны вызвать такие инфекционные агенты:
- микоплазмы;
- хламидии;
- пневмоцисты;
- легионеллы;
- риккетсии;
- респираторные вирусы;
- вирус герпеса;
- отдельные типы пыли.
Подвержены к возникновению воспаления органов дыхания люди, которые курят либо курили ранее, ВИЧ больные, а также СПИДом.
Для лимфоидной формы свойственно сочетание с аутоиммунными болезнями и иммунопатиями.
- Синдром Шегрена.
- Гипо и гипергаммаглобулинемиями.
Одной из главных причин десквамативной болезни и респираторного бронхита является курение.
Криптогенное организующееся заболевание зачастую имеет идиопатическое течение, при этом может быть сопряжение с коллагенозами либо лечением медикаментами – амиодароном, лекарствами золота.
Воспалительный процесс возникает по типу пневмонита, имеет иммунное неинфекционное развитие, затрагивая, альвеолярные стенки, внеальвеолярную соединительную ткань органов, с возможным вторичным формированием экссудата внутри альвеол.
Для данной болезни свойственно первоначальное поражение интерстициальной ткани со скоплением в ней иммунокомплектных клеток, которые выделяют разнообразные ранящие медиаторы на первичном этапе и фиброгенные причины, которые порождают возникновение фибропролиферативных воздействий на позднем этапе.
Характеристики и признаки болезней легких
Интерстициальный пневмонит – это инфекционный недуг, для которого свойственно медленное возникновение признаков с последующим нарушением газообмена. На снимке рентгена грудной клетки заметны типичные нарушения в органах дыхания.
Исходя из морфологических изменений, идиопатические заболевания разделяют на виды.
- Неспецифическая.
- Криптогенная организующаяся.
- Десквамативная.
- Лимфоидная.
- Респираторный бронхиолит.
- Острая болезнь легких.
- Легочный фиброз.
Общие симптомы при заболевании интерстицией – одышка. Ее проявление и нарастание будет зависеть от фазы недуга и остроты развития. Зачастую кашель сухой, может проявляться с выделением небольшого количества слизи с гноем.
От типа патоморфологических нарушений зависит тяжесть развития и исход болезни.
Пневмония неспецифической формы
Неспецифическая интерстициальная пневмония развивается медленно. От начала первичных признаков до установки точного диагноза бывает, проходят годы. Данный недуг чаще наблюдается у взрослых в возрасте 40-50 лет. Также это курящие пациенты и те больные, которые имеют болезни соединительной ткани. Кашель и одышка нарастают постепенно.
К основным симптомам пневмонии относят:
- потеря веса;
- слабость;
- низкое снисхождение к физическим нагрузкам.
На рентгеновском снимке проявляется симметричное поражение, зачастую проявляющееся в периферических отделах.
Для большинства пациентов неспецифическая интерстициальная пневмония характеризуется неблагоприятными последствиями.
Криптогенная болезнь
Этот недуг легких определяется перекрытием бронхиольного просвета и протоков альвеол грануляционной тканью, что ведет к формированию хронической формы поражения легких.
Организующая пневмония одинаково проявляется у мужчин и женщин, возраст которых составляет 45-55 лет.
Симптомы проявляются следующим образом:
- непродуктивный кашель;
- увеличенная температура тела;
- недомогание;
- усталость.
В патологическое поражение помимо интерстиций вовлекаются альвеолы. При аускультации можно прослушать сухие хрипы. К главному симптому относят звук при дыхании.
Часто больные приходят к специалисту при развитии сильной одышки, которая возникает при незначительной физической нагрузке. Признаки схожи с обычным воспалением органов дыхания, потому часто назначают безуспешную терапию антибактериальными медикаментами.
При подозрении на формирование криптогенной пневмонии прописывают физикальное обследование, лучевое и гистологическое обследование. Воспалительный процесс часто поражает оба легких. Редко возникает затемнение альвеолярной области одного легкого. На снимке рентгена выявляют затемнения в нижних отделах, а также узелковые тени вдоль сосудов.Лечение проходит с использованием глюкокортикоидных препаратов. Полное выздоровление заметно через 2 недели. Зачастую болезнь рецидивирует, потому требуется дополнительная терапия.
Десквамативная болезнь
Для недуга свойственно распространение клеток альвеол и утолщение их стенок. Разрушение клеток в клеточном слое альвеол проявляется довольно часто. Однако отмершие клетки способны частично поддерживать жизнеспособность и никротизироваться.
Такая форма недуга наблюдается редко. Предрасположены к развитию болезни курящие мужчины возрастом 40-50 лет.
На протяжении нескольких месяцев, недель отмечаются такие симптомы:
- сухой кашель;
- одышка;
- потеря аппетита;
- снижение веса.
Выявить недуг на первоначальном осмотре не всегда возможно, потому как признаки идентичны с простудой.
Для уточнения диагноза проводят рентген. Терапия проходит с использованием кортикостероидных средств. Важно избавиться от пагубной привычки – курения.
Лимфоидный недуг
Заболевание наблюдается редко, особенно при болезнях аутоиммунного течения, у женщин после 40 лет, ВИЧ больных детей.
Постепенно на протяжении нескольких лет возникают следующие симптомы:
- кашель;
- одышка;
- увеличение температуры;
- потливость по ночам;
- болевые ощущения в суставах и груди;
- потеря веса;
- анемия.
У детей кашель способен вылиться в спазмы бронхов. При ослабленной защитной функции организма и не во время оказанной помощи может привести к асфиксии.
Результат поражения легких положительный при правильной терапии. При этом возможно развитие диффузного фиброза у некоторых больных.
Респираторный бронхиолит
Недуг возникает с проявлениями воспаления легочной паренхимы и бронхиол. Наблюдается заболевание у долго курящих людей. При полном отказе от вредной привычки может полностью сгладиться возникновение болезни.
Своевременно начатое лечение приводит к благоприятному финалу. Не исключено возникновение рецидива.
Легочный фиброз
Является одной из самых тяжелых видов интерстициального недуга. Межуточный фиброз легкого можно наблюдать у взрослых после 50-60 лет, чаще у мужского пола.
Симптомы недуга проявляются следующим образом:
- одышка;
- сухой приступообразный кашель.
Во время аускультации слышны шумы, треск, который схож на звук, как при отрывании липучки.
Время инкубационного периода зачастую затяжное, от 5 и более месяцев. При этом процесс воспаления в легком развивается, что ведет к серьезным изменениям в нем и иных органах.
При фиброзе легкого достаточно сильно страдает важный орган организма, что впоследствии ведет к его пересадке.
Терапия часто несвоевременная, по причине отсутствия признаков на ранней стадии развития недуга. Потому нередко такая форма заболевания имеет неблагоприятный финал.
Острая форма
Для острой болезни характерна припухлость альвеолярных стенок с формированием интерстициального фиброза. Пневмония способна поражать взрослых с крепкой иммунной системой, которые придерживаются здорового образа жизни.
Статистика показывает, что пневмонией страдают лица после 40 лет. Достаточно быстро развивается интерстициальный пневмонит. Симптомы недуга возникают следующие:
- неспецифические боли в мышцах;
- озноб;
- температура;
- разбитость;
- сильная одышка, с последующей дыхательной неполноценностью.
Как лечить заболевание?
Когда развивается интерстициальная пневмония, лечение может назначаться до проведения полного обследования, так как заболеванию свойственно стремительное возникновение, потому больной нуждается в срочной терапии.
Для лечения идиопатической интерстициальной пневмонии применяют медикаментозную и не медикаментозную методику.
К не медикаментозным методам лечения относят:
- отказ от курения – благоприятствует улучшению итога болезни, особенно у лиц, имеющих респираторный бронхиолит и десквамативную интерстициальную пневмонию;
- лечебная физкультура – принесет пользу, благодаря дыхательным упражнениям улучшится вентиляция легких. Также ее применяют для профилактики возникновения дыхательной неполноценности;
- терапия кислородом, искусственная вентиляция легких – используется на поздней стадии болезни при выраженной дыхательной неполноценности;
- витаминотерапия – предполагает поступление витаминов в организм через продукты питания и медикаменты.
Для терапии медикаментами используют ряд групп препаратов.
Кортикостироиды – это лучшие лекарства для лечения данной пневмонии. Чаще всего прописывают преднизолон.
Цитостатики назначают, если терапия кортикостероидами не помогает.
- Метотрексат.
- Циклофосфамид.
- Колхицин.
- Глутатион.
- Циклоспорин.
Используют также комбинированный метод лечения. Чтобы достигнуть лучшего эффекта рекомендуют сочетать прием кортикостероидов с цитостатиками.
Хирургическое лечение требует пересадки органов. Этим способом пользуются при остром проявлении болезни легких у молодых людей.
Профилактика болезни заключается в выполнении ряда правил:
- здоровый образ жизни;
- правильное питание;
- отказ от курения;
- вакцинация.
Так как люди с легочным недугом сильно теряют в весе, им требуется сбалансированное питание, насыщенное витаминами и минералами. Диетолог даст указания по поводу дальнейшего питания и подберет необходимые продукты для восстановления организма.
Важно помнить, выявив болезнь на стадии развития и своевременно обратившись к специалисту за помощью, который назначить грамотное лечение, позволит предотвратить серьезные последствия и избавиться от недуга.
Источник: https://ProLegkie.com/pnevmoniya/vid/chto-takoe-intersticialnaya-pnevmoniya-simptomy-i-xarakternye-osobennosti
Интерстициальная пневмония: 7 видов, 6 симптомов, 4 метода лечения

Интерстициальная пневмония представляет собой заболевание лёгких идиопатического (неизвестного, непонятного) характера.
В термин интерстициальная пневмония можно включить различные формы заболевания, которые будут приведены в классификации ниже.
Заболевание характеризуется преимущественным поражением лёгочного интерстиция (ткани) с явлениями фиброза (начальный этап организации соединительной ткани).
В чем отличие от обычного воспаления лёгких
Самой главной отличительной чертой интерстициальной пневмонии от обычного воспаления лёгких является образование соединительной ткани вследствие особенного течения болезни и вовлечения в процесс альвеол, их поражение и деформация.
У обычной пневмонии преобладает воспалительный процесс под воздействием инфекционных агентов.
Кроме того, если при обычной пневмонии можно выделить возбудителя с помощью лабораторных методов исследования, то в случае с интерстициальной пневмонией это практически невозможно сделать.
Факторы, предрасполагающие к развитию интерстициальных пневмоний
Предрасполагающие факторы не являются причинами болезни. Они могут либо быть пусковым механизмом в развитии заболевания, либо усложнять течение:
- возраст старше 60 лет;
- генетический фактор;
- курение;
- сахарный диабет.
В роли возбудителей могут выступать различные бактерии, грибы, вирусы. В данном случае возбудитель не играет первостепенного значения, так как реакция организма идёт не по пути классического воспаления.
Настоящие причины заболевания до сегодняшнего дня детально не изучены. Вопрос, почему вместо воспалительной реакции и регенерации (заживления) образуется соединительная ткань, остаётся открытым.
Есть догадки о том, что организм начинает воспринимать свою собственную ткань как «чужеродную».
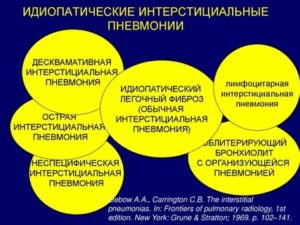
Классификация интерстициальных пневмоний
Существует следующая классификация интерстициальной пневмонии.
- Идиопатический лёгочный фиброз.
- Неспецифическая интерстициальная пневмония.
- Криптогенная пневмония.
- Острая интерстициальная пневмония.
- Бронхиолит, связанный с интерстициальными заболеваниями лёгких.
- Десквамативная интерстициальная пневмония.
- Лимфоидная интерстициальная пневмония.
Основные жалобы пациентов и внешние симптомы
Пациенты чаще всего жалуются на:
- одышку;
- сухой кашель;
- невосприимчивость к противокашлевым препаратам;
- слабость;
- потерю веса;
- изменение формы ногтевых фаланг (в форме «барабанных палочек»).
Перечисленные симптомы встречаются в 70% случаев болезни. Но всё-таки не нужно забывать о том, что каждый человек индивидуален. Очень часто пациенты обращаются уже на поздних стадия болезни, через несколько лет. Заболевание протекает медленно и незаметно в начале.
Как осуществляется диагностика?
Важно учитывать, что заболевание лёгких не является осложнением заболеваний соединительной ткани или профессиональным заболеванием. В таком случае диагноз интерстициальная пневмония не ставится. Диагностика болезни затруднена, в некоторых случаях не видно изменений на рентгенограммах в начальном периоде.
Лабораторные методы
В общем анализе крови возможно повышение СОЭ, увеличение количества нейтрофилов. Может быть повышен С-реактивный белок. Но опять же эти показатели варьируют и зависят от конкретной формы интерстициальной пневмонии и индивидуальных особенностей организма.
Наиболее достоверный метод из всех предложенных – биопсия лёгкого. Только таким образом врач может установить точный диагноз и форму интерстициальной пневмонии. Проводится не всем, а только в тех случаях, когда все остальные методы не дают конкретных результатов и болезнь не поддаётся терапии.
Наиболее частый метод исследования – рентгенография лёгких, в запущенных случаях болезни на снимках симптом «сотового лёгкого» или «матового стекла» (изменения, которые отражают изменение лёгочной структуры и присутствие соединительной ткани). Наиболее качественные снимки получают при КТ, МРТ исследовании.
Физикальное обследование
При аускультации (выслушивании) лёгких врач может услышать звук похожий на «треск целлофана», такой звук возникает из-за деформации и снижения эластичности альвеол, которые не могут беззвучно и плавно сдуваться и надуваться как у здоровых людей. При пальпации обнаруживаются отёки (на руках, ногах) у пациентов с длительно протекающим заболеванием, причина отёков – вовлечение сердца в патологический процесс и застой по малому кругу кровообращения.
Основные подходы к лечению интерстициальных пневмоний
Главной задачей для врача является замедление процесса. Цель – клиническое выздоровление пациента. Наиболее часто больные идут по пути медикаментозной терапии, так же используется хирургический метод – трансплантация лёгкого, при такой операции продление жизни возможно до пяти лет.
Самой используемой группой препаратов являются глюкокортикостероиды. Назначаются они в больших дозах на длительный промежуток времени до 3 месяцев и более.
У некоторых пациентов такой метод лечения даёт довольно неплохие результаты.
Как говорилось ранее, существует семь форм интерстициальной пневмонии, поэтому при каждой определённой форме результат терапии может быть разный. Так же используют цитостатики, антифиброзные препараты.
Физиолечение
Наиболее действенным физиотерапевтическим методом является длительная кислородотерапия. Она способствует повышению качества жизни у больных, повышению выносливости в плане незначительных нагрузок (ходьба, самообслуживание). Но, увы, на продолжительность жизни этот метод не влияет.
Народные методы
В качестве народных методов лечения используются отвары трав и ягод: калина, почки берёзы, мать–и–мачеха, корень алтея. При таком заболевании, как интерстициальная пневмония, эти методы мало чем помогут, поэтому всё–таки на первом месте остаются глюкокортикостероиды.
Режим
Режим должен соблюдаться на всём протяжении лечения! При тяжёлых формах – обязательная госпитализация. Постельный режим, отсутствие контактов с инфекционными больными, рациональный режим труда и отдыха. Питание богатое белковой пищей.
Если удалось добиться клинического выздоровления, то у Вас не должно быть каких–либо симптомов и изменений в диагностических исследованиях.
На время восстановительного периода также рекомендуется соблюдать рациональный режим труда и отдыха, устранение провоцирующих факторов. Рекомендуется витаминотерапия.В этот период как раз целесообразно использовать народные рецепты, они помогут укрепить иммунитет.
Возможные осложнения пневмоний
- Лёгочное сердце.
- Гастроэзофагеальный рефлюкс.
- Эмфизема лёгких.
Профилактика интерстициальной пневмонии
Доподлинно о причине интерстициальной пневмонии неизвестно, существуют лишь предположение о неспецифическом воспалении похожем на аллергическую реакцию. Следовательно, выделить определённые пункты для профилактики сложно.
Единственное, что можно взять на заметку – избегать факторов риска перечисленных выше! Конечно, если это, например, сахарный диабет, то стараться контролировать сахар крови и не забывать про диету, чтобы заболевание не спровоцировало таких страшных последствий.
Заключение
Прогноз у интерстициальной пневмонии неблагоприятный, в редких случаях удаётся достичь стойкого клинического выздоровления. Но призываю Вас к тому, что не нужно опускать руки и пройти лечение, ведь шанс есть всегда!
Оценка статьи
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
(8 4,50 из 5)
Загрузка…
Если Вам понравилась статья, поделитесь ею с друзьями!
- Интерстициальная пневмония
Вам будет интересно
Источник: https://UstamiVrachey.ru/pulmonologiya/interstitsialnaya-pnevmoniya
Интерстициальная (идиопатическая) пневмония

Интерстициальная или идиопатическая пневмония (ИП) – быстроразвивающееся воспаление, образующиеся в области альвеолярных стенок и соединительных тканей паренхимы. Во время прогресса заболевания возможно образование экссудативной жидкости внутри альвеол и переход структурных элементов легких в фиброзную форму.
Патология относится к острым первичным или хроническим процессам, вызывающим нарушение дыхательных функций. Заболевание является тяжелой формой пневмонии.
Классификация интерстициальной пневмонии
ИП обобщает несколько типов патологичных состояний человека, различающихся по клиническим проявлениям:
- идиопатический легочный фиброз (ИЛФ) или фиброзирующий альвеолит также называется обычной формой интерстициальной пневмонии – относится к типичным нарушениям тканей легочного аппарата различной природы, наблюдается образование рубцов в промежуточных тканях, образование пустых полостей («сотовое» преобразование);
- неспецифическая интерстициальная пневмония (НСИП) – представлена равномерным воспалением соединительной ткани легких, образованием фиброза с небольшим количеством фибробластических фокусов;
- острая интерстициальная пневмония или синдром Хаммена–Рича (ОИП) – сильный отек в области альвеолярных стенок, накопление экссудата внутри альвеол и гиалиновых мембран, образование фиброза соединительной ткани легких;
- десквамативная или макрофагальная интерстициальная пневмония (ДИП) – равномерное воспаление небольшого размера в области соединительных тканей легочной паренхимы, наблюдается скопление макрофагов в выстилке альвеол;
- лимфоидная или лимфоцитарная интерстициальная пневмония (ЛИП) – сочетает признаки гомогенной, выраженной лимфоцитарной инфильтрации соединительных тканей легких и перибронхиальных лимфоидных фолликулов;
- криптогенная организующаяся интерстициальная пневмония (КОП) — тяжелый бронхиолит с организующейся пневмонией, развивается с сохранением структурного разделения легких, накоплением экссудативной жидкости внутри альвеол и образованием грануляций полипообразного типа в бронхиолах;
- респираторный бронхиолит (РБ), ассоциированный с интерстициальной болезнью легких (ИБЛ).
Помимо перечисленных групп патология разделяется на очаговую и диффузную форму.
Чаще всего в клинической практике встречаются ИЛФ и НСИП. Стоит отметить, что ИЛФ более характерна для мужчин в возрастной категории около 65 лет, в то время как иные формы ИП чаще диагностируется у женщин в возрасте 35-55 лет.
НСИП и ДИП – формы интерстициальной пневонии в некоторых случаях диагностирующиеся у детей.
Причины заболевания и провоцирующие факторы
К инфекционным причинам развития воспалительного процесса можно отнести заражение:
- микоплазмы;
- хламидии;
- легионеллы;
- риккетсии;
- цитомегаловирус (CMV);
- герпес-вирус;
- кандиды;
- аспергиллы.
Возможно развитие паразитарного пневмоцитоза, однако чаще всего заболевание развивается из-за причин неинфекционного характера.
Факторы, провоцирующие интерстициальную пневмонию:
- снижение иммунитета;
- аутоиммунные нарушения (синдромом Шегрена, иммунопатии);
- ревматоидные заболевания;
- склеродермические нарушения;
- пары токсичных, химических или ядовитых веществ, отравляющие организм через органы дыхания%
- наличие высокой концентрации пыльцы или пылевых частиц разной природы в воздухе;
- воздействие медикаментозных препаратов (антибактериальные средства, химиотерапия, Амиодарон, лекарства, в состав которых входит золото);
- курение;
- лечение онкологических заболеваний цитостатическими препаратами;
- прохождение иммуносупрессорной терапии;
- ВИЧ, СПИД;
- патологические нарушения работы печени;
- нарушения вследствие трансплантационного оперативного вмешательства;
- занесение или пребывание в кровеносном русле гнойно-бактериальных организмов;
- коллагенозы.
В случае если точную причину появления заболевания выяснить не удается, патологию принято считать идиопатической.
Симптомы интерстициальной пневмонии
Интерстициальная пневмония напоминает развитие пневмонита или альвеолита и затрагивает как альвеолярные стенки, так и внеальвеолярные соединительные структуры легких. Также возможно образование вторичной экссудативной жидкости внутри полости альвеол.
На первых этапах развития воспаление затрагивает соединительные ткани легких, приводя к накоплению в их области иммунокомпетентных клеток. Иммунокомпетентные клетки, в свою очередь, синтезируют повреждающие медиаторы и фиброгенные факторы, приводящие к развитию фибропролиферативных реакций.
Особенности течения болезни
Особенности течения в зависимости от типа ИП:
- хроническое течение (более 1 года) при идиопатическом легочном фиброзе и лимфоидной форме;
- подострое (от нескольких месяцев до нескольких лет) или хроническое течение при неспецифической форме;
- подострое при десквамативной форме или респираторном бронхиолите;
- подострое или острое при криптогенной организующейся;
- внезапное при острой форме.
Течение и форма заболевания напрямую связаны с группой клинических признаков патологии.
Общие и специфические клинические признаки
К общим признакам ИП относятся:
- сухой кашель или кашель с незначительным выделением мокротных масс;
- нарушение дыхательных функций, «неполный вдох»;
- одышка (в начале при физических нагрузках, на поздних этапах и в состоянии покоя);
- болевые ощущения в области грудной клетки;
- нехватка воздуха в ночные часы;
- быстрая утомляемость, слабость;
- снижение массы тела.
Общие признаки заболевания можно спутать с другими патологиями дыхательной системы, поэтому стоит выделить более специфичные признаки развития интерстициальной пневмонии.
Специфичные признаки:
- Обсруктивные нарушения при ИЛФ (4% больных) и ДИП.
- «Теплая» синюшность кожи.
- Лихорадка при криптогенной организующейся, неспецифической или лимфоидной форме.
- Симптомы бактериальной пневмонии при КОП.
- «Пальцы Гиппократа» при ИЛФ, НСИП, ДИП и ЛИП.
- Идиопатический легочный фиброз постепенно развивается с проявлением одышки, кашля, болей в области мышц и слабости (кровохаркание и лихорадка не наблюдаются). На более поздних этапах больной значительно теряет в весе, наблюдаются нарушения дыхания, первичная легочная гипертензия. Тяжелая дыхательная недостаточность или признаки легочного сердца развиваются в промежуток от 2 месяцев до 2 лет.
- ИОП имеет схожую клиническую картину с заболеваниями гриппом и острой формой респираторного дистресс-синдрома. Течение патологии стремительное, развивается дыхательная недостаточность, отличается большим процентом смертельного исхода для пациента.
Интерстициальная пневмония может способствовать развитию таких осложнений, как карнификация легкого с образованием признаков пневмосклероза, «сотового» легкого, дыхательной или сердечной недостаточности, может быть развитие вторичных воспалительных процессов бактериальной природы.
Диагностика
В процессе диагностики патологии возможно возникновение ряда затруднений, связанных с классификацией симптомов и результатов исследований.
Диагностика включает:
- анамнез;
- физикальный осмотр;
- проведение рентгенологического исследования;
- компьютерную томографию высокого разрешения (КТВР) легких;
- исследование функции внешнего дыхания при помощи спирометрии и бодиплетизмографии;
- открытая биопсия;
- торакоскопическая биопсия.
Также возможен ряд мероприятий, направленных на изучение природы патогенной инфекции в случаях бактериального типа интерстициальной болезни легких.
Лечение интерстициальной пневмонии
Время выявления патологии, равно как и тип заболевания оказывают значительное влияние на скорость терапии и прогноз.
Особенности лечения:
- проведение курса лечебной физической культуры (ЛФК) и кислородотерапии;
- использование оксигенотерапии и аппарата искусственной вентиляции легких в случае синдрома Хаммена–Рича;
- высокие или средние дозы преднизолона с добавление цитостатических медикаментов в случае неспецифической, криптогенной, десквамативной, лимфоидной формы или респираторного бронхиолита;
- обязательный отказ от курения (особенно при десквамативной форме патологии и респираторном бронхиолите);
- при идиопатическом легочном фиброзе применяется курс глюкокортикостероидных препаратов или комбинации с азатиоприном или циклофосфамидом сроком от 6 месяцев с постоянным наблюдением за состоянием больного.
В каждом отдельном случае необходимо использование определенного курса медикаментов как для клинического лечения, так и для устранения симптомов.
В случае образования признаков «сотового» легкого необходима полная трансплантация пораженного органа.
Медикаментозное лечение
К возможным глюкокортикостероидам относится «Преднизолон», также возможно назначение других препаратов по усмотрению врача.
К возможным цитостатическим препаратам относятся:
- «Циклоспорин»;
- «Метотрексат».
Использование препаратов-цитостатиков назначается в случаях отсутствия видимых результатов кортикостероидной терапии.
Антибиотическая терапия включает:
- пенициллины-полусинтетики – Амоксиклав, Ампициллин;
- цефалоспориновую группу препаратов – Цефтазидим, Цефоперазон;
- макролидовую группу – Азитромицин, Джозамицин, Спирамицин.
В случае тяжелого состояния применяется комплекс антибиотиков и необходимых пробиотиков для сохранения микрофлоры организма.
К возможным пробиотикам относятся:
- «Линекс»;
- «Бифидумбактерин»;
- «Бифиформ»;
- «Энтерол».
Пробиотики обладают отдельной инструкцией, а также используются для профилактики нарушений микрофлоры.
Возможные антифиброзные препараты:
- D-пеницилламин;
- Колхицин;
- интерферон γ-1b.
Медикаменты этого ряда препятствуют образованию и накоплению фиброзных клеток.
Симптоматическое лечение включает группу лекарственных средств, направленных на улучшение общего состояния:
- муколитики – АЦЦ, Н-АЦ-ратиофарм, Флуимуцил, Бронкатар, Мукодин, Мукопронт, Бромгексин, Амброгексал, Амбробене, Лазольван;
- бронходилятаторы – Ипратропия бромид, Тровентол, Сальбутамол, Тербуталин, Беротек, Спирива, Оксис турбухалер, Серевент;
- жаропонижающие – Ибупрофен, Цитрамон, Аспирин;
- нестероидные противовоспалительные – Диклофенак, Индометацин.
Симптоматическое лечение является дополнительной мерой, применяемой для поддержки организма и повышения эффективности терапии.
Также для улучшения общего состояния необходимо прохождение следующих процедур физиотерапии:
- кислородотерапия;
- ингаляции;
- дециметровая терапия (ДМВ);
- ультравысокочастотная терапия (УВЧ);
- дренажный массаж.
Физиотерапия – это комплекс процедур, необходимых для выведения экссудата, стимуляции дыхания и проведения противомикробной обработки тканей.
Возможные последствия
К распространенным осложнениям болезнетворного процесса относятся:
- фиброз (нарушение газообмена в легких, необратимые явления склеротического характера);
- сердечная недостаточность;
- дыхательная недостаточность;
- вторичное бактериальное инфицирование;
- рак легких (на поздних стадиях).
Развитие осложнений значительно усложняет проведение терапии, а также представляет опасность для жизни больного.
Прогноз
Прогноз лечения и последующей жизни пациента зависит от типа заболевания и наличия осложнений интерстициальной пневмонии.
Особенности прогноза:
- Средняя выживаемость пациентов 5-6 лет.
- В случае развития идиопатического легочного фиброза с признаками пневмосклероза, сердечной или легочной недостаточности продолжительность жизни больного не превышает 3 года.
- В случае синдрома Хаммена–Рича процент летального исхода варьирует от 50 до 70%.
- При неспецифической форме значительные улучшения общего состояния при соблюдении терапии наблюдаются у 75% больных.
- При неспецифической форме у 35% пациентов наблюдается выживаемость 10 лет.
- В ходе лечения ДИП улучшения и стабилизация состояния выявлена у 2 из 3 пациентов.
- Лечение ДИП демонстрирует выживаемость в промежутке 5-10 лет у 69-93% пациентов вплоть до полного исчезновения симптомов.
- ЛИП и КОП отличаются благоприятным прогнозом.
- Респираторный бронхиолит завершается после прекращения курения, однако возможно появление рецидивов.
Для того чтобы обезопасить пациентов от развития вторичной бактериальной инфекции, больным идиопатическим легочным фиброзом проводится вакцинация от ряда пневмококковых патогенов и вируса-гриппа.
Идиопатическая интерстициальная пневмония: лечение, признаки на рентгене и симптомы

Интерстициальная пневмония – это воспаление легочных тканей, поражающее преимущественно альвеолярные стенки, эндотелий, капилляры и фиброзные ткани паренхимы легких.
Этим термином обозначают целую группу воспалительных процессов межуточной ткани легких неустановленного происхождения. Диагностируется у пациентов разного возраста и пола: может заболеть как взрослый, так и ребенок. Часто исходом заболевания становится пневмофиброз.
Наиболее характерные проявления патологии – прогрессирующая одышка и ухудшение дыхательной функции.
Причины заболевания
Механизмы происхождения этого заболевания исследователями точно не установлены, поэтому оно носит название идиопатической интерстициальной пневмонии. Есть мнение, что болезнь может начинаться по причине расстройства иммунологической саморегуляции, а толчком к его развитию становится появление антигена, на который иммунная система реагирует активной выработкой антител.
Провоцирующими факторами развития этой тяжелой патологии могут выступать:
- возбудители инфекций – цитомегаловирусы, герпесвирусы, вирусы, провоцирующие респираторные инфекции, некоторые виды бактерий (микоплазмы, хламидии, легионеллы, паразитирующие микроорганизмы: риккетсии, пневмоцисты);
- вдыхание некоторых разновидностей пылевых частиц;
- длительное курение (болезнь может развиваться также у тех, кто избавился от этой вредной привычки);
Цитомегаловирусы
- иммунодефицитные состояния, например, заболевание ВИЧ и СПИДом, особенно в раннем детском возрасте;
- наличие некоторых аутоиммунных патологий, например, болезни Шегрена (поражаются соединительные ткани с вовлечением в патологический процесс желез внешней секреции);
- некоторые ревматические болезни, протекающие с поражением соединительной ткани;
- медикаментозное лечение некоторыми препаратами (антиаритмическими и противоревматическими).
Классификация
Интерстициальная пневмония может протекать в различных формах, это целая группа воспалительных процессов, объединенных общим названием.
В зависимости от характера поражения различают очаговые и диффузные интерстициальные пневмонии, патологический процесс может протекать в отдельном сегменте, но чаще вовлекается вся доля или целое легкое.
Классификация проводится в зависимости от особенностей патогенеза, клинического течения и происходящих морфологических изменений. По этим признакам выделяют следующие формы патологии:
- Обычная (идиопатическая), также называемая идиопатическим легочным фиброзом. Протекает чаще всего хронически, с рубцеванием интерстициальной ткани легких, различными изменениями в структуре органа. Встречается довольно редко, преимущественно у людей преклонного возраста.
- Неспецифическая – протекает в подострой или хронической форме, характеризуется равномерным воспалительным процессом интерстициальных тканей и фиброзом.
- Острая – самая опасная форма, для которой характерен высокий процент летальных исходов. Имеет, как правило, внезапное острое начало, стенки альвеол отекают, в них образуется экссудат, развивается фиброзный процесс.
- Десквамативная – протекает в подострой форме, характеризуется однородными воспалительными интерстициальных тканей легких.
- Криптогенная – протекает в острой, реже – в подострой форме. В альвеолах образуется экссудат, в бронхиолах появляются грануляции, легочная архитектоника при этом не изменяется.
- Лимфоидная (характеризуется лимфоцитарной инфильтрацией интерстициальной ткани легких, обширным лимфаденитом, протекает в большинстве случаев хронически).
- Респираторный бронхиолит – течение подострое. Преимущественно поражаются бронхиолы и мелкие бронхи, наблюдается невыраженный воспалительный процесс, иногда фиброз.
Симптоматика
Все формы заболевания сопровождаются рядом общих симптомов. Среди них:
Сухой кашель
- кашель (сухой, малопродуктивный);
- одышка (на начальных этапах развития патологии возникает при физической нагрузке, при прогрессировании – проявляется даже в спокойном состоянии);
- затруднение дыхания, невозможность полноценно вдохнуть, ощущение нехватки воздуха;
- боли в области поражения, иногда очень интенсивные, имеющие тенденцию к усилению при попытке вдохнуть полной грудью;
- проявления обструкции бронхов (чаще всего сопровождают десквамативную форму заболевания);
- лихорадочные явления (характерны для криптогенной, неспецифической и лимфоидной форм);
- нарушения сна;
- высокая утомляемость при незначительных нагрузках;
- потеря аппетита, снижение веса.
Для острой формы характерно внезапное начало и стремительное развитие, быстро нарастают симптомы дыхательной недостаточности, более 50% больных умирают. Идиопатический легочный фиброз, напротив, начинается незаметно, симптоматика нарастает довольно медленно. Когда патологический процесс начинает прогрессировать, у пациента наблюдаются нарушения дыхательной функции, легочная гипертензия.
https://youtu.be/CB8Q1PEYWiE
Лечение
Искусственная вентиляция легких
Если заболевание своевременно диагностируется и лечится, то перспективы для пациента благоприятные. Наиболее опасной является острая форма патологии, характеризующаяся стремительным ухудшением дыхательной функции. Пациенту необходимо проведение терапии кислородом и поддержание дыхания с помощью искусственной вентиляции легких.
При прочих разновидностях заболевания назначаются длительные курсы кортикостероидов (Преднизолон) и цитостатических препаратов (Циклофосфамид) для снижения интенсивности воспалительного процесса, иммунодепрессивных средств (Азатиоприн) для подавления патологической активности иммунных агентов.
Для предотвращения прогрессирования фиброзного процесса могут применяться такие лекарства, как Д-пеницилламин, Колхицин. Если прогрессирование патологии привело к снижению уровня кислорода в крови, то применяются методы оксигенотерапии. Если у пациента наблюдается легочная гипертензия, то необходимо назначение препаратов для расслабления гладкой мускулатуры сосудистых стенок.
В самых тяжелых случаях может потребоваться пересадка донорского легкого.
Препарат Колхицин
Если причиной развития воспаления интерстициальных тканей послужило курение, то лечить пневмонию пациент должен при полном отказе от этой привычки. Только следование всем рекомендациям лечащего врача поможет излечить это сложное и опасное заболевание.
Прогноз и профилактика
Прогнозы при этой патологии зависят от того, в какой форме она протекает, а также от того, насколько выражены фиброзные изменения легочных тканей.
В среднем с таким заболеванием люди живут около пяти лет, если же оно протекает в форме идиопатического легочного фиброза, осложненного склерозом тканей легких и недостаточностью функции дыхательной и сердечно-сосудистой систем, то перспективы значительно ухудшаются, выживаемость не превышает трех лет.
Интерстициальная пневмония в острой форме – тяжелое и опасное заболевание, которое даже при раннем выявлении и адекватной терапии приводит к смерти в более чем в половине диагностированных случаев.
https://youtu.be/0w0gBXvjah4
При неспецифической интерстициальной пневмонии добиться улучшения клинических показателей и стабилизации состояния больного удается в 70-75% случаев. В трети случаев прогноз жизни оценивается в 10 лет.
Десквамативную интерстициальную пневмонию удается стабилизировать у 65% пациентов, более 90% живут до 10 лет, 60% – пять лет. Иногда при помощи терапии удается добиться стойкой ремиссии.
При лимфоидной и криптогенной формах прогнозы, как правило, благоприятные.
Профилактика интерстициальных заболеваний легких заключается в отказе от курения, регулярном проведении вакцинаций против гриппа, пневмококковой инфекции, предупреждении бактериальных инфекций, исключении влияния вредных и опасных факторов.
Источник: https://pulmohealth.com/pnevmoniya/interstitsialnaya/