Правосторонний гайморит симптомы
Симптомы и терапия правостороннего гайморита
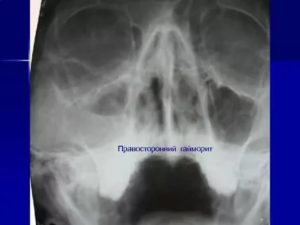
Гайморит – распространенное заболевание, которое представляет собой воспаление верхнечелюстных пазух. Он может поражать одну или одновременно две пазухи.
Если воспалительный процесс локализуется справа, диагностируют правосторонний гайморит. Он сопровождается головными болями, нарушением носового дыхания, повышением температуры. Если появились симптомы болезни, нужно сразу начинать лечение, иначе возрастет угроза осложнений.
Причины
На развитие заболевания могут влиять следующие факторы:
- Врожденные нарушения строения носовой полости – увеличение раковин носа, искривление перегородки.
- Ослабление защитных сил организма.
- Разрастания в носовых ходах – опухоли или полипы.
- Аллергия.
Виды и симптомы гайморита
Схема отличия гайморита от здорового носа
В зависимости от формы протекания выделяют острый, хронический или гнойный гайморит. При этом хроническая форма имеет несколько разновидностей:
1. Экссудативный – катаральный, серозный, гнойный.
Так, острый катаральный гайморит сопровождается тягучими и достаточно жидкими выделениями. При этом слизистая оболочка носа сильно отекает. Если вовремя не вылечить катаральный гайморит, застой слизи может спровоцировать развитие гнойной формы заболевания.
2. Продуктивный – некротический, атрофический, грибковый, полипозный, казеозный и т.д.
- Вирусный. Развивается на фоне ОРВИ, при которой воспаляются все слизистые органов дыхания, включая гайморовы пазухи. В этом случае обычно развивается острый катаральный гайморит, при котором выделения из носа имеют прозрачную консистенцию без крови и гноя. При ослаблении иммунной системы может присоединиться бактериальная инфекция, и тогда катаральный гайморит может перерасти в гнойную форму.
- Бактериальный. Обычно является следствием заселения слизистой оболочки бактериями – стрептококками, стафилококками, пневмококками. Нередко развивается при попадании чужеродных тел в пазухи, что особенно актуально для ребенка. Гнойные процессы во рту провоцируют одонтогенный правосторонний гайморит. Особенно опасен пародонтит верхней челюсти. Именно в этом случае воспаление чаще всего вызывает одонтогенный гайморит.
- Грибковый. Эта форма заболевания развивается из-за частого приема антибиотиков или гормональных препаратов. Также в группе риска находятся люди с выраженным иммунодефицитом и лица пожилого возраста.
- Травматический. Может стать следствием повреждения передней носовой перегородки или черепа. Если вовремя не выявить этот процесс, может развиться вирусная или грибковая инфекция, а также гнойные процессы в верхнечелюстных пазухах.
- Аллергический. Развивается вследствие контакта с агрессивными аллергенами, что приводит к сильному отеку слизистой оболочки носа, а также его пазух.
Острая форма правостороннего гайморита имеет следующие симптомы:
- Заложенность правой ноздри.
- Насморк, который длится дольше недели.
- Боли при гайморите в правой части носа, а также в области лобной пазухи, которые усиливаются при постукивании или нажатии.
- Мутные выделения из правой ноздри.
- Припухлость правой щеки.
- Отек правого века.
- Быстрая утомляемость и ухудшение самочувствия.
- Температура тела более 37 градусов.
- Стекание слизи по внутренней стенке гортани.
Чтобы не допустить развития осложнений, нужно обратиться к врачу на первой неделе развития болезни. Если вовремя не начать лечение, острый гайморит может перерасти в хронический. При этом в период перехода заболевания в хроническую фазу симптомы выражены слабо, поэтому очень важно диагностировать его еще в острой стадии.
Необходимо обращаться за консультацией специалиста как можно раньше, чтобы не запустить гайморит
Хронический правосторонний гайморит обычно имеет такие симптомы:
- Нарушение носового дыхания из-за заложенности правой ноздри.
- Неприятный запах из носа.
- Головные боли.
- Сухость в глотке.
- Слабость и утомляемость.
- Стекание слизистых выделений по внутренней стенке гортани.
- Небольшие гнойные (сопли желтого цвета) и слизистые выделения из правой ноздри.
- Появление трещин на коже в области правой ноздри.
- Появление корок в полости носа из-за постоянных слизистых выделений.
Особенности гайморита у детей
У ребенка, ослабленного болезнью, может развиться гайморит
Чаще всего гайморит диагностируется у ослабленных детей, которые имеют несостоятельную иммунную систему, аллергию, хронические заболевания носоглотки. В отличие от взрослых, у ребенка довольно редко можно диагностировать одонтогенный гайморит.
Симптомы воспалительного процесса в верхнечелюстных пазухах у ребенка, как правило, появляются спустя несколько дней после начала ОРВИ. При развитии правостороннего гайморита у ребенка затрудняется дыхание через правую ноздрю. Появляются такие симптомы, как тяжесть и боль в висках, повышенная температура тела, общее недомогание.
Лечение гайморита у ребенка заключается в назначении антибактериальных препаратов. Чаще всего выбирают такие антибиотики от гайморита, как: амоксициллины, цефалоспорины или макролиды. Чтобы уменьшить отек слизистой у ребенка, могут использоваться местные сосудосуживающие препараты.
Чтобы очистить нос, ребенка нужно научить правильно сморкаться. Перед этим рекомендуется орошать слизистую оболочку растворами антисептиков или физиологическим раствором.
Методы диагностики
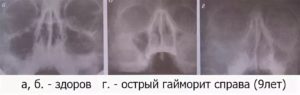
Чтобы выявить острый или хронический гайморит, следует обратиться к опытному врачу. Диагностика включает осмотр, рентген при гайморите, взятие мазка для выявления возбудителя болезни.
Грамотная диагностика квалифицированным специалистом может послужить гарантией качественного и эффективного лечения
В некоторых случаях во время постукивания или нажатия в районе лобной пазухи появляются болезненные ощущения. При подозрении на острый гайморит проводится компьютерная томография или рентгенография. Благодаря этим исследованиям удается определить, какая пазуха подверглась изменениям, а также определить разновидность заболевания.
Лечение гайморита
После того как выявлены симптомы правостороннего гайморита, следует приступать к лечению. Очень важно принять необходимые меры как можно раньше, чтобы острый гайморит не приобрел хронический характер. Немаловажное значение имеет борьба с причиной заболевания. К примеру, одонтогенный гайморит можно устранить, ликвидировав очаг воспаления в ротовой полости.
Лечение правостороннего гайморита заключается в реализации следующих мероприятий:
- промывание носа;
- медикаментозное лечение;
- хирургическое лечение.
Промывание носа
Благодаря этой процедуре удается очистить носовые ходы от слизи, которая содержит пыль, микробы, аллергены. Это позволяет устранить отек тканей и снять воспаление, повысить защитные свойства слизистой оболочки у взрослого и ребенка.
Лечение гайморита заключается в закапывании лекарственного препарата лежащему на боку пациенту в ту ноздрю, на которой он лежит. Благодаря этому действующее вещество попадет в боковую сторону носа. После процедуры человек должен еще как минимум пять минут полежать, после чего прочистить нос и хорошо высморкаться.
Медикаментозная терапия
Гайморит можно лечить амбулаторно при помощи медикаментозных средств
Такое лечение обычно проводится в амбулаторных условиях.
Если у человека был диагностирован острый гайморит, ему назначают антибиотики, антимикробные препараты, антигистаминные средства, жаропонижающие лекарства. Местно могут применяться сосудосуживающие капли при гайморите.
Устранить острый катаральный правосторонний гайморит помогают токи ультравысокой частоты (УВЧ при гайморите), светолечение, прогревания.
Чтобы вылечить хронический гайморит, можно использовать электрофорез, микроволновую терапию, ингаляции, спреи, парафиновые аппликации. Применение антибиотиков негативно влияет на состояние иммунитета, что может спровоцировать обострение болезни. Иногда хронический гайморит лечат с помощью «Синуфорте» – это препарат на основе экстракта цикламена.
Хирургическое вмешательство
Такое лечение гайморита заключается в проведении пункции гайморовой пазухи. Эта процедура выполняется для того, чтобы откачать гной и ввести в пазухи препарат для снятия воспаления. Данный метод используется для устранения острой формы заболевания в запущенной стадии.
Гайморит – это достаточно серьезное заболевание, которое развивается в результате вирусных инфекций, аллергических реакций, травматических повреждений.
При инфекционных процессах в ротовой полости развивается одонтогенный гайморит. Если появились симптомы этого заболевания, нужно сразу обратиться к врачу, который подберет эффективное лечение. Это позволит предотвратить развитие опасных осложнений.
Что делать, если заложен нос? Каков риск развития гайморита? Что такое гайморит и как его правильно лечить? На эти и другие вопросы отвечают квалифицированные специалисты в программе «Жить здорово!» с Еленой Малышевой:
Источник: https://stoprinit.ru/zabolevaniya/gajmorit/simptomy-i-terapiya-pravostoronnego-gajmorita.html
Правосторонний гайморит
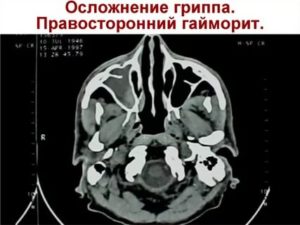
Одним из распространенных заболеваний, которое встречается у более чем 10% людей, является воспаление верхнечелюстных пазух. Процесс может локализоваться с одной либо сразу с двух сторон. Правосторонний гайморит, по данным медицинской статистики, диагностируют чаще всего.
Воспаление околоносовых пазух требует незамедлительного оказания помощи. Если вовремя не начать лечение, заболевание может перейти в хроническую форму либо поспособствовать развитию более серьезных патологий. Некорректное ведение болезни приводит к образованию гноя, который способен распространяться на другие органы, расположенные рядом.
Как развивается заболевание
Гайморит правосторонний – воспалительное заболевание, вовлекающее в процесс слизистую, покрывающую поверхность надчелюстных пазух. Вследствие поражения возникает отек, который перекрывает тонкий канал, соединяющий синусовую полость с носоглоткой.
Заболевание встречается как у взрослых, так и у детей. Что правда, в возрасте до 7 лет недуг диагностируется редко. Причина этому – недоразвитость гайморовых полостей.
Факторов, способствующих развитию патологии множество:
- особенное строение носовой перегородки (наличие гребней, искривление, увеличение раковин) либо ее травма;
- аллергические реакции;
- новообразования в носоглотке;
- нарушение защитной функции организма, иммунодефицит, особенно это касается людей преклонного возраста и младенцев;
- затяжные воспалительные процессы при ОРВИ;
- тонзиллит;
- периодонтит на верхней челюсти;
- резкие перепады давления при полете на самолете, нырянии;
- аллергический насморк.
По течению выделяют острый правосторонний гайморит и хронический. Последний, в свою очередь, делится на две группы:
- Продуктивный, он бывает атрофический, грибковый, некротический, казеозный, полипозный;
- Экссудативный, сюда относят серозный, катаральный, гнойный гайморит.
Острое течение при своевременном оказании помощи имеет благоприятный исход. Если с лечением было затянуто, либо терапия назначалась не корректно, недуг переходит в хроническую стадию, полностью избавиться от которой невозможно.
В зависимости от этиологического происхождения, выделяют такие формы правостороннего гайморита:
- Вирусный. Появляется на фоне респираторно – вирусных заболеваний, при которых поражается вся слизистая верхних дыхательных путей.
- Бактериальный. Причиной возникновения служит попадание в пазуху болезнетворных бактерий, таких как стрептококки, стафилококки, пневмококки. К этой форме можно отнести и одонтогенный правосторонний гайморит, появление которого провоцируют воспалительные процессы в каналах зубов и кости на верхней челюсти (пародонтит, периодонтит, кисты).
- Грибковый. Развивается на фоне длительного приема антибактериальных либо гормональных препаратов при ослабленной защитной функции организма.
- Аллергический. Возникает после контакта с агрессивным аллергеном, вследствие чего появляется отек слизистой носа и придаточных пазух.
- Травматический. Причина возникновения – травма, при которой повреждается носовая перегородка либо кости черепа.
Клиника правостороннего гайморита
Первые симптомы воспаления в синусовых пазухах появляются обычно на пятые сутки с момента начала респираторного заболевания. Острый правосторонний катаральный гайморит имеет следующие признаки:
- заложенность правой ноздри;
- слизистые выделения из носа с соответствующей стороны;
- болезненные ощущения в области воспаленной пазухи, усиливающиеся при наклоне головы и постукивании;
- светобоязнь;
- слезотечение;
- повышение температуры тела до субфебрильных показателей;
- головные боли;
- отек правой щеки и века.
Вам будет интересна статья — Каковы симптомы одностороннего гайморита и как его лечить?
На фоне ослабленного иммунитета либо при несвоевременном обращении к специалисту, могут поселиться болезнетворные бактерии в пазухах, экссудативный гайморит перейдет в стадию гнойного.
При этой патологии, помимо вышеперечисленных симптомов, будет отмечаться:
- выделения, имеющие желтовато-серый оттенок и зловонный запах;
- появление корок в носу;
- лихорадка;
- трещины в ноздре и на дужках носа.
При правостороннем гайморите может быть и такой симптом, как кашель, возникает вследствие стекания воспалительного экссудата по задней стенке носоглотки.
Диагностика заболевания
При появлении первых признаков синусита, в срочном порядке следует обратиться за консультацией к опытному специалисту. Для постановки правильного диагноза, врач первым делом проведет осмотр и соберет анамнез жизни пациента.
В качестве инструментального исследования нужно выполнить рентгенографию правой гайморовой пазухи, если она не дает полного ответа на вопрос, рекомендуют сделать компьютерную томографию.
Чтобы поставить диагноз правильно и назначить соответствующее лечение, врачу понадобится взять мазок выделяемого из носа для посева. Проведя это лабораторное исследование, станет известно тип возбудителя, который вызвал заболевание и к какому препарату он чувствителен.
Лечение правостороннего гайморита
Степень врачебного вмешательства при заболевании околоносовых пазух зависит от формы и причины его возникновения. Терапия может быть медикаментозной и хирургической.
Лечение острого катарального гайморита обычно проводят в домашних условиях под наблюдением ЛОР-врача. Медикаментозная терапия подбирается индивидуально. Это могут быть антибактериальные, противогрибковые, антигистаминные, противовирусные средства, зависимо от типа возбудителя. При этой форме пациенту могут быть рекомендованы УВЧ терапия и прогревания.
Каждый вид правостороннего гайморита требует назначения сосудосуживающих и антисептических капель в нос, которые снимают отек со слизистой, улучшают отхождение воспалительного экссудата, борются с микробами.
Если у пациента наблюдается затяжной гнойный гайморит, при котором специфическая терапия не помогает, проводят малоинвазивное хирургическое вмешательство. Эта процедура заключается в установке дренажей в гайморову пазуху, с помощью которых промывают полости антисептиками. Прогревания и другие физиопроцедуры при гнойной форме заболевания проводить категорически запрещено.
К хирургическому вмешательству прибегают и в случаях, когда недуг вызван опухолями, кистами, отмиранием тканей в органе. При этих патологиях проводится открытая гайморотомия с иссечением поврежденной слизистой либо удалением новообразования.
При одонтогенном гайморите первым делом следует устранить очаг воспаления в ротовой полости.
Если вовремя начать устранять острый правосторонний гайморит, лечение даст положительный результат и о заболевании можно будет забыть навсегда.
Возможные осложнения
Гнойная форма гайморита, которой не уделено должное внимание, приводит к целому ряду серьезных осложнений, так как воспалительный экссудат может распространиться на другие органы.
Самые распространенные из них:
- отит;
- менингит;
- конъюнктивит;
- абсцесс глазницы;
- бронхит;
- тонзиллит;
- пневмония;
- сепсис;
- перикардит;
- воспаление тройничного нерва;
- остеопериостит.
Профилактика правостороннего гайморита
В качестве мероприятий по предотвращению воспаления околоносовой пазухи можно выделить несколько пунктов:
- во время насморка обязательно нужно промывать нос солевыми растворами дабы слизь не загустела и могла с легкостью отходить;
- использовать сосудосуживающие капли, снимающие отек со слизистой;
- при сморкании не нужно закрывать одну ноздрю, делать это следует нежно, дабы слизь не пошла обратно и не забила канал между пазухой и носом;
- избегать активных физических нагрузок;
- не допускать ныряния;
- устранить все возможные аллергены;
- укреплять иммунитет.
Относясь бережно к себе и своему здоровью развития правостороннего гайморита можно не допустить. А если уж этот недуг и настигнет, каждый в силах с легкостью его побороть, придерживаясь всех рекомендаций специалиста.
(2 5,00 из 5)
Загрузка…
Источник: https://nasmork.net/pravostoronnij-gajmorit/
Левосторонний и правосторонний гайморит: симптомы и лечение
Сложное течение вирусных заболеваний в последующем перерастает в отек слизистой носа и нарушение нормального дыхание. Такие симптомы, в совокупности с головной болью, плохим самочувствием и повышением температуры тела указывают на левосторонний или правосторонний гайморит.
Механизм появления и формы гайморита
Гайморит — это острый воспалительный процесс в гайморовых пазухах. Чаще возникает в результате осложнений после лечения респираторно-вирусных заболеваний.
Гайморовы пазухи располагаются в глубине носоглотки и сообщаются с носом посредством узкого клапана. В результате развития отека происходит блокировка сообщения. В пазухах скапливается слизь.
Повышенная температура и замкнутое пространство создают оптимальные условия для развития микробов и появления воспалительного процесса. В результате отек увеличивается, развиваются признаки острого гайморита.
Воспалительный процесс также может развиваться на фоне аномалий строения половин носа. Искривление перегородки, наличие полипов или патологических наростов провоцируют односторонний гайморит.
Воспалительный процесс чаще возникает с одной стороны. Редко он затрагивает сразу обе части носа. Поэтому специалисты различают лево и правосторонний гайморит.
Верхнечелюстной синусит наиболее часто возникает у лиц среднего возраста, а также детей, старше 5 лет. Специалисты полагают, что у ребёнка до 5 лет гайморовы пазухи недостаточно развиты, для появления патологии.
По клинической картине проявления выделяется 2 формы гайморита.
- Острая форма. Острый левосторонний гайморит характеризуется яркими симптомами проявления, быстрым ухудшением состояния пациента. Отек и воспаление затрагивает левое отделение пазух.
- Хроническая форма. Возникновение хронического левостороннего гайморита связано с неправильным лечением острой формы. Характеризуется эпизодическими обострениями и длительными стадиями ремиссии. Симптомы менее выражены, заболевание имеет более длительный период течения, может привести к инвалидности.
Хроническую форму подразделяют на экссудативную и продуктивную. В первом случае верхнечелюстной синусит связан со скоплением гнойных выделений в пазухах. При продуктивной форме происходит атрофия слизистых оболочек носа.
Причины появления заболевания
Односторонний гайморит возникает в результате проникновения патогенных микробов в носовые пазухи. В условиях теплой и влажной среды происходит их быстрое размножение. Продукты жизнедеятельности бактерий и грибков приводят к образованию участков воспаления.
Спровоцировать верхнечелюстной синусит способны бактерии:
- стафилококка;
- пневмококка;
- стрептококка;
- патогенные грибы.
Симптомы гайморита возникают в результате:
- нарушения защитных функций организма;
- травм, связанных с искривлением носовой перегородки;
- разрастания слизистой в носовых ходах;
- злокачественных образований;
- частых заболеваний;
- злоупотребления спреями с противомикробным действием;
- переохлаждения.
Спровоцировать лево или правосторонний острый гайморит также способен аллергический ринит. Из внешних факторов выделяют травмы и ушибы, способствующие нарушению целостности тканей, хирургические операции на органах дыхания, проникновения инородных предметов в носовые ходы, неудачно проведенное лечение зубов.
Клиническая картина проявления
Симптомы гайморита имеют выраженное проявление. Их сложно спутать с другими видами заболевания.
Односторонний синусит характеризует:
- заложенность носа;
- нарушение носового дыхания;
- отек слизистых тканей;
- отек лица и припухлость в области щек;
- болевые ощущения;
- чувство давления в области глаза, лба, затылка;
- обильные слизистые или гнойные выделения из носовых ходов;
- общее ухудшение самочувствия;
- повышение температуры тела.
Симптомы проявляются одинаково как при левостороннем, так и правостороннем развитии заболевания. При несвоевременной терапии патология переходит в хроническую стадию.
Хронический гайморит характеризуется:
- образованием корок в носу;
- головными болями;
- отеком век в утренние часы;
- конъюнктивитом;
- нарушением обоняния;
- постоянной заложенностью носа.
Длительное отсутствие лечения хронической формы может привести к переходу воспаления на костные ткани и развитию осложнений.
Как лечить гайморит
Лечение во многом зависит от причины, вызвавшей воспалительный процесс.
Верхнечелюстной синусит одонтогенного характера требует удаления больного зуба, который спровоцировал воспаление. При аллергической природе насморка основной — аллерген. В случае воспалительного процесса, вызванного травмой, проводят оперативное вмешательство.
Наиболее часто лечению подлежит лево или правосторонний острый гайморит, вызванный бактериальной инфекцией. Его лечение является комплексным.
- Антибиотики. Для лечения используют антибактериальные препараты широкого спектра действия. Наибольшую эффективность показали антибиотики пенициллинового и цефалоспоринового ряда. Выделяют Амоксициллин, Амоксиклав, Цефазолин, Цефтриаксон. Также эффективны макролиды и фторхинолоны. Среди них хорошо действуют Сумамед, Макропен, Ципрофлоксацин, Офлоксацин.
- Назальные капли и спреи. Препараты в нос назначают в комплексе – сосудосуживающее средство и капли с местным антибиотиком. Эффективные сосудосуживающие средства: Нафтизин, Називин, Назол. Для лечения используются Изофра, Полидекса. При гайморите доказана целесообразность использования кортикостероидов — Авамис, Назонекс.
- Антигистаминные препараты. Способствуют снятию отека слизистых тканей, ускорению лечения аллергического ринита. Для взрослых назначают препараты в таблетках, детьми осуществляется прием антигистаминных средств в виде капель или сиропа.
- Антисептики. Для дополнительной борьбы с развитием микробов в полости носа используются антисептики. Высокую эффективность показал Мирамистин, Диоксидин.
- Муколитики. Муколитические препараты направлены на разжижение секрета и облегчение вывода его из носовой полости.
- Иммуномодуляторы. Необходимы для повышения сопротивляемости организма вирусным заболеваниям и облегчения признаков простуды и гриппа.
В случае отсутствия эффективности консервативного лечения показано оперативное вмешательство. В зависимости от ситуации специалисты предлагают 3 вида операции.
- Пункция. Прокол стенки через нос в наиболее тонком месте. Через него осуществляется промывка гайморовой пазухи и удаление скопившегося секрета.
- Баллонная синусопластика. Процедура направлена на расширение соединительного канала посредством катетера.
- Гайморотомия. Хирургическое вмешательство, дающее доступ к внутренней части пазухи для ее санации. Относится к наиболее сложным видам операций.
Гайморит у ребенка лечится по аналогичной схеме. Разницу составляют используемые препараты. Подбор медикаментов производится лечащим врачом в зависимости от сложности заболевания и возраста пациента.
При своевременной терапии, гайморит подлежит полному излечению и не приводит к развитию осложнений.
Юлия Калашник
Источник: https://VipLor.ru/nos/gajmorit/levostoronnij
Как лечить левосторонний (правосторонний) гайморит?
Длительные вирусные и простудные заболевания негативно сказываются на человеческом организме. Иммунная защита не способна самостоятельно справляться с патогенной микрофлорой, тем самым приводя к новым воспалительным очагам.
Наверняка многие замечали длительную заложенность носа, которая сопровождается гнойными выделениями. Они извлекаются из носовых проходов в виде гнойной массы.
Помимо этого, больной испытывает сильное недомогание, головную боль. Данное заболевание называется гайморитом.
Несвоевременно начатое лечение может спровоцировать проникновение гнойной массы в мозговой отдел, тем самым приводя к необратимым последствиям.
Как распознать левосторонний или правосторонний гайморит?
В медицине гайморит имеет два названия. Ещё одно представляется, как верхнечелюстной синусит. В свою очередь патология делится на несколько видов:
- Катаральный. В данном случае гнойная масса имеет ярко-зеленый оттенок с примесями слизи;
- Гнойный. Содержимое дополняется неприятным запахом. При высмаркивании наблюдают наличие жёлтых плотных комочков;
- Аллергический. Наличие аллергических реакций негативно сказывается на состояние кожных покровов и дыхательных путей человека. Аллергический гайморит представляет собой чрезмерное скопление слизи в носовых пазухах. Она имеет однородную структуру и прозрачный цвет;
- Вирусный. Подобная патология возникает после перенесённых вирусных и простудных заболеваний. Обычно насморк проходит на пятые сутки, гайморит с вирусной микрофлорой длится от 15 до 30 дней с момента заражения. Предотвратить дальнейшее распространение в полость мозговых оболочек помогает курс антибиотикотерапии и физиопроцедуры;
- Пристеночный. Заболевание располагается в верхних отделах околоносовых пазух;
- Полипозный. Подобная патология возникает вследствие длительной аллергической реакции. Консистенция выделений представлена в виде слизи прозрачного оттенка. Носовое дыхание в этом случае затруднённое. Пациенты предпочитаю дышать через рот. В результате у них снижается аппетит и вкусовое восприятие пищи;
- Левосторонний. Основной причиной появления одностороннего гайморита является кривая носовая перегородка. Это приводит к появлению патологических изменений в области соустий. У человека возникают изменения аэрации. Вследствие чего, слизистая оболочка постоянно подвергается появлению воспалений и раздражений;
- Правосторонний. Данный вид развивается по той же технологии, что их левосторонний гайморит;
- Двусторонний. В этом случае воспалительные очаги присутствуют по обе стороны гайморовых пазух. Содержимое имеет плотную структуру зелёно-желтого оттенка.
Чем правосторонний (левосторонний) отличается от обычного гайморита?
Правосторонний и левосторонний гайморит сильно отличаются от обычного насморка. Воспалительный очаг находится в левой или правой гайморовой пазухи. При удалении содержимого отмечают наибольшее скопление гнойной слизи с одной стороны.
Дыхание в этом случае слишком затруднено. Использование сосудосуживающих капель не оказывает желаемого эффекта. Вследствие этого пациенты предпочитают дышать через рот. Постепенно у человека нарушаются вкусовые функции, слизистые быстро пересыхает от нарушенной аэрации воздушных масс. Из ротовой полости появляется неприятный запах гноя.
При прикосновении к гайморовым пазухам ощущается сильная боль, которая резко отдает в височную область.
Опытный ЛОР-врачи разработали специальную методику, которая позволяет самостоятельно определить наличие данного заболевания. Для этого достаточно кончиками пальцев постучать по пазухам.
При наличии дискомфорта, который носят волнообразный характер, можно с точностью определить локализацию гнойного содержимого.Распознать гайморит поможет оттенок слизи и её текстура. Длительные воспалительный очаг сопровождается выделениями тёмно-зелёного оттенка с желтыми комочками. Для их извлечения необходимо приложить дополнительные усилия. Однако подобная методика негативно сказывается на состоянии ушных проходов. Наверняка многие замечали появление шума и свиста в ушах.
Как лечить правосторонний гайморит в домашних условиях
Лечение гайморита в домашних условиях включают в себя несколько главных пунктов. К ним относятся:
- Снятие отека. Для этого используют сосудосуживающие капли и антигистаминные препараты. Эти лекарства помогут снять заложенность и облегчить носовое дыхание;
- Далее необходимо осуществлять по 3 ингаляций в день. Для этого используют солевой и фурацилиновый раствор. Небольшое количество жидкости заливают через левый проход при помощи груши;
- Прогревание. Помимо ингаляции необходимо расширить сосуды при помощи солевого мешочка. Соль предварительно прогревают на сковороде. Подобные манипуляции осуществляют после промывания носовых проходов.
Проводить подобную терапию необходимо после консультации с лечащим врачом. Если у больного повышается температура, то подобное явления свидетельствуют о запущенном воспалительном процессе, который нуждается в медикаментозной помощи.
Самостоятельное лечение не всегда приносит желаемого эффекта. Чтобы не нанести существенный вред своему здоровью, рекомендуется как можно раньше обратиться за высококвалифицированной помощью.
Применение небулайзера
Ингаляции считаются довольно распространенным способом лечения простудных и вирусных заболеваний носоглотки. При гайморите выделяемая слизь становится густой и липкой. Постепенно она наслаивается на слизистой оболочки верхнечелюстных пазух.
Однако следует учитывать, что ингаляции способны принести желаемый эффект лишь на начальных стадиях заболевания. Они должны использоваться как дополнительное лечение с другими лекарственными препаратами. Использовать этот способ как самостоятельное лечение не рекомендуется.
Запрещено проводить ингаляции при повышении температуры тела. Дело в том, что при высокой температуре отмечают высокую скорость кровотока. Инфекция, находящаяся в составе крови, быстро переносится по отдельным частям организма.
Для лечения данного заболевания в качестве терапии используют антибиотики, которые проникают в носовые пазухи. Медикаменты представлены в виде спреев или капель в нос. Чаще всего пациентам назначают Биопарокс или Полидексу.
Биопарокс относится к антибиотикам местного значения. Он представлен в виде спрея. Его используют в качестве дополнительной терапии при лечении различных форм гайморита. Курс лечения подбирается лечащим врачом.
Полидекса — это противовоспалительное средство на основе неомицина и дексаметазона. Эти активные вещества предназначены для борьбы с патогенной микрофлорой. Препарат позволяет сократить воспалительный синдром и улучшить самочувствие пациента. Курс лечения составляет 5-7 дней с момента назначения.
Помимо местной терапии антибиотики употребляют перорально. Курс антибиотикотерапии подбирается лечащим врачом исходя из симптоматики и скорости протекания заболевания. В большинстве случаев больным назначают Амоксиклав, Флемоксин Солютаб. Дозировка и длительность лечения также подбирается специалистом.
Медикаменты
Гайморит требует своевременного лечения. Первым делом, лечащий врач выясняет главные причины появления этого заболевания. Если у больного констатировали вирусную патологию, то для ее ликвидации назначают следующие медикаменты:
Если гайморит был спровоцирован микробами, то для ликвидации воспалительного очага используют курс антибиотикотерапии. Для этого назначают:
- Амоксиклав;
- Флемоксин Солютаб.
Капли и спрей
Для нормализации состояния назначают курс спреев и капель для носа. Эти препараты снимают воспаление и отечность носа. Благодаря этому больной чувствую значительное облегчение. Для этого назначают:
- Тизин;
- Нафтизин;
- Полидекса;
- Назонекс.
Народные средства
Рецепты народной медицины при гайморите должны подбираться, учитывая возможные осложнения. В качестве терапия используют следующий список:
- Капли в нос из картофельного сока и меда. Для изготовления лекарства понадобится небольшое количество фиолетового лука, 10 капель сока сырого картофеля и 1 чайная ложка мёда. Капать нос необходимо два раза в день после солевых промываний;
- Свекольный сок для промывания гайморовых пазух. Предварительно готовят смесь из небольшого количества свёклы и кипячёной воды. Промывать нос необходимо с использованием резиновой грушей;
- Спиртовой настой календулы. Для приготовления настоя используют 35 капель растительного настоя и стакан кипяченой воды. Все ингредиенты тщательно смешивают друг с другом и используют для очищения носовых проходов днём и вечером.
Помните, что самолечение может привести к необратимым последствиям.
Какие могут быть осложнения болезни?
Выделяют ряд серьезных осложнений, которые могут быть вызваны гайморитом. К ним относят:
- Менингит. Данное заболевание провоцирует воспалительные очаги на поверхности коры головного мозга. Несвоевременная диагностика может привести к инвалидности или летальному исходу больного;
- Воспаление тройничного нерва. В данном случае больной испытывает сильную головную боль, которая имеет волнообразный характер.
При появлении первоначальной симптоматики гайморита необходимо срочно обращаться за помощью к отоларингологу. Специалист может облегчить состояние больного и предупредить распространение патогенной микрофлоры по всему организму.
Заключение
Суть лечения правостороннего гайморита заключается в способности обеспечить быстрый отток гноя из пораженных пазух. Для этого используют сосудосуживающие растворы, антигистаминные составы и антибиотикотерапию. Помимо этого, больному назначают курс физиопроцедур, лечебного массажа. Это позволяет нормализовать кровоток в пораженной области.
Если лечение не принесло должного эффекта, то применяют хирургическое вмешательство в виде прокола. Благодаря этой манипуляции удается быстро избавиться от содержимого внутри гайморовых пазухах.
Для дальнейшего удаления слизи применяют промывание и прогревание носа. В качестве дополнительной терапии применяют антибиотики, которые блокируют дальнейшее распространение микроорганизмов.
Курс лечения составляет от 5 до 7 дней после оперативного вмешательства.
Источник: https://1doctorlor.ru/gajmorit/levostoronnij-gajmorit.html
Односторонний гайморит – симптомы правостороннего и левостороннего — ЛОР плюс
Под фронтитом понимается воспаление лобных пазух носа. Причем процесс может затрагивать как парные пазухи, так и одиночные. Левосторонний фронтит встречается чаще, чем двусторонний.
Различий между лечением воспаления парных и одиночных лобных пазух не существует. Независимо от локализации патологического процесса, лечебные мероприятия будут иметь общий характер.
Чтобы понять, как победить воспаление, следует разобраться в его причинах и установить стадию заболевания.
Основные причины воспаления
Недуг не возникает внезапно. Обычно ему предшествует длительный насморк, в ряде случаев причиной воспаления является аллергический ринит. Фронтит у детей дошкольного возраста не встречается ввиду отсутствия самих лобных пазух.
Воспалению лобных пазух нередко предшествует гайморит. Множественное поражение синусов возникает по причине гриппа, скарлатины, дифтерии и некоторых других заболеваний. Возбудителями фронтального синусита считаются кокковые бактерии. Из вирусов провокаторами воспаления становятся коронавирусы, риновирусы, аденовирусы и респираторно-синцитиальные вирусы.
Гематогенное заражение встречается относительно редко. Спровоцировать фронтит способны кариозные зубы, абсцессы, очаги воспаления в близлежащих органах.
Среди прочих провокаторов заболевания:
- инородные тела – чаще всего они становятся причиной заболевания у детей. Вдыхание мелких предметов, например, деталей конструктора, пуговиц или бусин провоцирует застойные явления в синусах и воспаление пазух;
- аномалии носовой перегородки – искривление может быть врожденным либо приобретенным в результате травмы. Из-за искривленной перегородки затрудняется отток слизи, микробы накапливаются, повышается риск воспаления и трансформации ткани;
- полипы в носу – множественные образования, вызванные перерождением слизистой оболочки, затрудняют дыхание. Полипозный риносинусит сопровождается отечностью, невозможностью свободного выхода слизи из носовых пазух, массовым скоплением бактерий.
На фоне левостороннего фронтита могут иметь место проблемы с левым глазом: слезоточивость, отек, болезненность при ярком свете. В свою очередь и глазные заболевания могут вызвать обострение хронического недуга. Конъюнктивит, флегмона и другие офтальмологические патологии подлежат немедленному лечению во избежание вторичного заражения.
Общая симптоматика и характерные признаки
Традиционно выделяют острую и хроническую формы заболевания. Первая сопровождается яркой симптоматикой и нередко требует лечения в условиях стационара. На острый левосторонний фронтит указывают:
- лихорадка и высокая температура;
- боль, неприятные ощущения при движении и наклонах с левой стороны;
- заложенность носа и обильные выделения;
- асимметричная отечность лица;
- слабость, разбитость, ломота в мышцах, признаки общей интоксикации.
Если двухсторонний фронтит сопровождается общей симптоматикой, то при воспалении левого синуса боль, отек и нагноение наблюдаются исключительно с пораженной стороны. При этом признаки общей интоксикации присутствуют, независимо от локализации воспаления.
Острый фронтит отличается приступообразными проявлениями. Когда слизь накапливается в пазухах и воспаление стремительно прогрессирует, то наблюдается усиление болезненности и отечности. Чаще всего подобное состояния встречается у больных в утренние часы.
Как только удается частично удалить слизь, освободить пазухи и заглушить воспаление, боль стихает, состояние больного незначительно улучшается. Но при отсутствии адекватной терапии очередной приступ повторится спустя несколько часов или наутро после сна.
Что нужно знать об остром риносинусите у детей?
При хроническом воспалении пазух симптоматика менее выражена. И здесь не столь важно, двусторонний фронтит имеет место или односторонний. О хроническом недуге можно говорить, если излечения не произошло спустя 2 месяца после начала заболевания. Трансформация воспаления в хроническую форму обусловлена отсутствием адекватной терапии или промедлением в лечении.
На воспаление указывают ненавязчивые ноющие боли в области переносицы, которые становятся сильнее при надавливании или простукивании. Если нажать на синус, то боль возникнет в уголке глаза. Хронический фронтит сопровождается гнойными выделениями, которые особенно обильны в утренние часы.Косвенными признаками заболевания являются заложенность носа, светобоязнь, субфебрильная температура, отечность слизистой носа. Но подобные симптомы сопровождают и другие ЛОР-заболевания, поэтому для постановки диагноза требуется точная диагностика.
Инструментальные и лабораторные методы исследования
Опытный отоларинголог без труда поставит диагноз, опираясь на жалобы пациента. Для определения степени заболевания и выявления возбудителя назначается бакпосев содержимого пазух. Исследование секрета позволяет определить не только источник заболевания, но и чувствительность возбудителя к лекарственным препаратам.
Выявить острый фронтит позволят и другие методы диагностики:
- эндоскопия носа – подразумевает введение гибкой трубки с микроскопической камерой в пазуху. Специалист изучает изображение на экране и оценивает состояние носовой полости и придаточных пазух. Эндоскопия позволяет определить провоцирующие факторы и выявить патологии строения пазух и перегородки;
- риноскопия – позволяет определить, как осуществляется отхождение слизи, имеются ли полипы, утолщения оболочки носа, отечность, воспаление пазух;
- УЗИ – осуществляется ультразвуковыми датчиками с частотой до 10 Мгц. Исследование определяет объем и характер воспаления и помогает отслеживать динамику;
- диафаноскопия – подразумевает просвечивание пазух, помогает установить очаги воспаления и аномалии в синусах;
- рентген носовых пазух – позволяет увидеть состояние лобных синусов, помогает установить локализацию воспаления, дает информацию о придаточных пазухах;
- термография – выявляет наиболее горячие участки пазух, которые представляют собой ключевые очаги воспаления.
Отоларинголог может отправить на КТ. Это информативный метод исследования, который выявляет воспаление, его стадию и сопутствующие патологические процессы.
Необходимость прокола
Чтоб острый фронтит не обернулся осложнениями, проводят прокол. Его необходимость обусловлена возможными проблемами со здоровьем и неспособностью медикаментозной терапии справиться с инфекцией.
Прокол позволяет извлечь содержимое синусов и остановить распространение инфекции. Трепанопункция осуществляется через лобную кость, а через образованное отверстие проводится промывание пазухи антисептическими растворами. Вводятся антибактериальные препараты, удаляются вновь образующиеся гнойные выделения.
При частых рецидивах и тяжелом фронтите проводят радикальную операцию. Она подразумевает вскрытие лобной пазухи и расширение сообщения с носовой полостью.
Трепанопункция относится к безопасным операциям с минимальным сроком реабилитации. Прокол проводят при наличии полипов, инородных тел в пазухе, аномальном строении лобных синусов. Хирургическое вмешательство нежелательно в возрасте до 14 лет.
Физиотерапия
На этапе восстановления, после проведения операции и в целях профилактики используются физиотерапевтические методы.
Наиболее популярной считается магнитотерапия, которая улучшает циркуляцию крови, стимулирует процессы восстановления, блокирует воспаление. Реже проводят процедуры УВЧ.
Если больного беспокоят навязчивые боли в области переносицы, пользу принесут процедуры амплипульстерапии.
Противовоспалительным и обезболивающим действием характеризуются диадинамические токи. Обычно рекомендуют токи Бернара. Продолжительность одного сеанса не превышает 10 минут, а курс лечения включает 7-12 процедур.
Среди прочих методов физиотерапии:
- прогревание парафином – курс включает 15-20 сеансов при продолжительности процедуры 30 минут. Полезно проводить сеансы ежедневно или с перерывом в день;
- лазеротерапия – обеспечивает быстрое восстановление пораженных тканей, повышает местный иммунитет, улучшает состояние слизистых, блокирует воспаление;
- электрофорез – улучшает эффективность медикаментозной терапии, сокращает период выздоровления.
Интересным методом, предлагаемым физиотерапией, считается грязелечение. Грязевые аппликации обеспечивают интенсивное восстановление пораженных тканей и останавливают воспаление. Лечебные грязи предлагаются в определенном химическом составе и с конкретной температурой. Продолжительность курса обычно не превышает 12 процедур.
Профилактика
Успешное излечение не исключает рецидивов в дальнейшем. Чтобы предупредить развитие осложнений и не допустить повторного воспаления, необходимо уделять внимание закаливанию, дыхательной гимнастике и правильному питанию. Восполнить дефицит витаминов и укрепить иммунитет позволят витаминно-минеральные комплексы.
Поскольку фронтит никогда не появляется самостоятельно, следует своевременно выявлять респираторные инфекции и лечить заболевания-провокаторы. При первом подозрении на простуду необходимо принять соответствующие меры. Именно пренебрежение собственным здоровьем и несерьезное отношения к частым ринитам приводит к воспалению синусов.
К профилактическим мероприятиям можно отнести все методы, используемые для укрепления иммунитета. Это частые прогулки на свежем воздухе, воздушные ванны, лечебная физкультура, употребление в пищу продуктов, обогащенных витамином C.Чтобы в носу не скапливались микробы, необходимо осуществлять промывание носа соленой водой. При затяжном насморке выручит сухое тепло. Если прогревать синусы прокаленной солью или песком, то удастся избежать хронического воспаления.
Особенности заболевания
Первой стадией заболевания считается односторонний гайморит, симптомы проявляются слева или справа – ощущается заложенность ноздри, болит висок, ноет верхняя челюсть. При игнорировании этих признаков развивается двухсторонний гайморит, а затем и синусит, поэтому выраженные симптомы требуют обязательного обращения к ЛОР-врачу и проведения обследования.
Доктор возьмет мазок из носа для определения типа возбудителя и направит пациента на рентгенографическое обследование для исключения развившихся осложнений.
Односторонний гайморит делится на две разновидности, по типу локализации воспалительного процесса:
- левосторонний гайморит;
- правосторонний гайморит.
Также болезнь различается по типу протекания, она может быть острой и хронической. Для острого гайморита характерны две формы – катаральная и гнойная, а для хронического:
- экссудативная со скоплением экссудата в полости пазух, гнойного или серозного;
- продуктивная – полипозная, некротическая, атрофическая.
Симптомы
Основные симптомы заболевания следующие:
- дискомфорт и боль с одной стороны лица, нарастающие в вечернее и ночное время;
- головная боль, отдающая в челюсть и глазницу;
- усиление неприятных ощущений при надавливании на воспаленную пазуху;
- вытекание из ноздри слизисто-гнойного содержимого;
- повышение температуры;
- недомогание, слабость, потеря аппетита;
- нарушения сна.
Если левосторонний гайморит был вовремя выявлен и подвергнут лечению, симптомы проходят через 10-14 дней. Игнорирование признаков патологии приводит к переходу заболевания в хроническую стадию, которая отличается собственной симптоматикой и практически не беспокоит человека.
Для нее характерны:
- хронический ринит с прожилками гноя и крови;
- заложенность носа с одной стороны;
- потеря обоняния;
- опухание глазных век;
- преходящие головные боли;
- формирование сухих корок в полости носа.
Если односторонний гайморит лечить прогреванием, это может усугубить протекание болезни и спровоцировать переход воспаления на костные стенки пазухи. Левосторонний и правосторонний гайморит требуют антибактериальной и местной терапии, поэтому не стоит затягивать с визитом к врачу.