Синегнойная палочка симптомы фото
Синегнойная палочка симптомы фото
На поверхности каждого человеческого организма имеется синегнойная палочка. Что это возбудитель опасной инфекции, известно врачам всего мира. Практически пятая часть всех внутрибольничных эпидемий происходит по вине данного возбудителя.
Факты о синегнойной палочке
Синегнойная палочка представляет собой разновидность бактерии, которая особенно опасна при инфицировании человеческого организма. Как правило, заражение происходит в пределах больничного учреждения.
Однако встретить бактерии можно и в окружающей среде:
- В почве;
- На траве;
- На предметах обихода;
- На человеческом теле – около ушных раковин и носа.
Псевдомонада (возбудитель) отличается крошечными размерами – в полмикрона. Имеет вытянутую форму с закруглением по торцам. В целях передвижения имеется некоторое количество отростков.
Идеальные условия для существования бактерии совпадают с температурой тела здорового человека, что делает ее особенно опасной.
Даже повышение температуры больного не сможет уничтожить возбудителя инфекции.
До тех пор пока иммунитет человека работает исправно, никаких опасностей ждать от псевдомонады не стоит. Однако в случае если человек страдает от серьезной болезни, то вызванная палочкой инфекция может выступить в качестве осложнения. Лечение представляет собой достаточно серьезную задачу ввиду значительной сопротивляемости данного вида бактерий к лекарствам, подавляющим рост живых клеток.
Симптомы заражения
Поскольку воспаление может проходить в абсолютно любом месте, то характер протекания болезни у каждого пациента разнится. Наиболее общие для всех симптомы выглядят следующим образом:
- Нежелание приема пищи;
- Общий упадок сил и апатия;
- Болевые ощущения в области туловища;
- Понос на протяжении всего дня;
- Если инфекция попала в раны, то они имеют жидкие выделения зеленоватого окраса, которые проступают даже сквозь бинты;
- Кожа испещряется вытянутыми красными «прыщиками». Они сами по себе открываются спустя несколько суток;
- Воспаление мочевого пузыря;
- Излияния крови на кожные покровы в виде уродливых продолговатых струпьев.
При отсутствии правильного лечения могут возникнуть опасные осложнения:
- Воспаление желчного пузыря;
- Воспаление аппендикса;
- Отрицательный микробный баланс;
- Почечная недостаточность.
Как передается синегнойная палочка?
Передача этого неприятного недуга происходит, в первую очередь, при соприкосновении с переносчиком заболевания. Кроме того, опасно даже вдыхание зараженного воздуха на протяжении небольшого промежутка времени.
Ввиду этого возможностей заражения может быть великое множество:
- Еда (в особенности мясные изделия и молочная продукция);
- Питье;
- Половым путем;
- Разговор с переносчиком;
- Поцелуи;
- Не обработанный должным образом больничный инвентарь;
- Предметы сантехники и туалета;
- Дверные ручки;
- Общее мыло и полотенца.
Высокая скорость получения инфекции возможна при нарушениях по уборке больничных отделений. В этом случае нередки эпидемии, охватывающие весь стационар.
Процесс развития инфекции можно разделить на три этапа:
- Прикрепление бактерий к поврежденному участку кожных покровов.
- Проникновение в более глубокие слои кожи.
- Попадание возбудителя воспалительной реакции в кровеносную систему и поражение внутренних органов.
Группы риска
Получить инфекцию теоретически может каждый человек, но в отдельных группах вероятность ее подхватить возрастает многократно:
- Люди с ослабленной защитной системой организма.
- Младенцы и старики. Первые страдают от данного недуга чаще всего, особенно если речь идет о слабых и недоношенных малышах.
- Пациенты, которым часто приходится делать уколы в вену.
- Огневые поражения обширных участков тела.
- Болезни роговой оболочки глаза.
- Воспаление легких.
- Кистозный фиброз
- Сильное воспаление различного генеза.
- Лейкемия.
- Операция на трахее.
- Сахарный диабет.
- Пережившие пересадку органов.
- Воспаление стенок вены из-за перекрытия ее сгустком крови.
- Хирургическое вмешательство в органы центральной нервной системы.
- Нарушения выделительной системы организма.
- Воспаление оболочек головного мозга.
- Постоянные поносы.
Синегнойная палочка: лечение народными средствами
В народной медицине для исцеления недуга применяют специальные сборы:
- Подорожник;
- Листья осины;
- Спорыш;
- Брусника;
- Хвощ обыкновенный.
Все вышеперечисленные травы смешивают в одинаковых пропорциях, а затем кипятят в небольшой емкости пару столовых ложек смеси. После этого кипяток нужно выдержать для охлаждения в течение часа-двух и пропустить через сито. Полученное лекарство нужно принимать внутрь по столовой ложке трижды в день на протяжении полумесяца.
Также отлично зарекомендовал себя раствор прополиса. Для этого нужно на протяжении 10 часов настоять в воде ложку пчелиного клея в плотно закрытой емкости. Лечебный курс должен длиться не меньше недели.
Что касается наружного применения, то отлично подойдет спиртовая настойка ноготков или раствор пчелиного клея (прополиса).
Эти бактерии, подобно шакалам, нападают на ослабленный организм, нанося ему серьезный урон. Научное название данного вида микроорганизмов – синегнойная палочка. Что это за организм? На этот вопрос вы получили ответ в данной статье. А вот как абсолютно эффективно с этим недугом бороться, медицине не известно.
о синегнойной палочке: заболевания и лечение детей
В этом ролике педиатр из Москвы Леонид Тимуров расскажет, как проявляется и чем лечатся последствия внедрения синегнойной палочки в детский организм:
Новости медицины
/ 17 Авг 2017 в 20:17
- Зеленый кал
- Слизь в кале
- Потеря веса
- Повышенная температура
- Боль в животе
- Вздутие живота
- Рвота
- Кровь в кале
- Боль в горле
- Жидкий стул
- Боль в ухе
- Боль в глазах
- Гнойнички на коже
- Слизистые выделения из носа
- Отек слизистой глотки
- инородного тела в глазу: причины, лечение» >Ощущение инородного тела в глазу
- Покраснение горла
- Гнойные выделения из глаз
- Трещины на губах
- Гнойно кровянистые выделения из уха
Синегнойная палочка – это подвижная бактерия, являющаяся возбудителем огромного количества инфекционных болезней. Опасность синегнойной палочки заключается в том, что она устойчива к подавляющему большинству противомикробных лекарств. Свое название бактерия получила потому, что она окрашивает питательную среду, в которой растет, в зелено-синий оттенок.
- Этиология
- Пути передачи
- Симптомы и патогенез
- Протекание у детей
- Последствия
- Лечение
- Народная медицина
- Профилактика
Причины болезни
Не всегда при попадании в организм человека эта бактерия вызывает заболевание. Из-за этого синегнойную палочку считают условно патогенной. К тому же, чаще всего бактерия попадает в организм во время пребывания человека в лечебном учреждении. Причины, увеличивающие вероятность заражения данным типом бактерии и дальнейшего развития патологий, которые она может вызвать:
- большое количество бактерии, попавших в организм;
- ослабленный иммунитет;
- длительное нахождение в больнице;
- продолжительное использование проникающих способов терапии. Это катетеризация вен либо мочевого пузыря, искусственная вентиляция легких, введение в желудок зонда и т. д.;
- продолжительное употребление антибиотиков с широким спектром действия и/или гормональных препаратов;
- заболевания органов дыхания;
- неправильное развитие органов мочеполовой системы;
- синдром приобретенного иммунодефицита;
- возраст. Сильнее остальных пациентов синегнойной инфекции подвержены новорожденные и, напротив, люди преклонного возраста (старше 65 лет).
Источник: https://venyvarikoz.ru/sinegnojnaja-palochka-simptomy-foto/
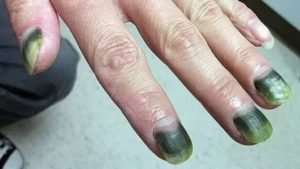
Опасна ли синегнойная палочка для ногтей? Как лечить это заболевание?
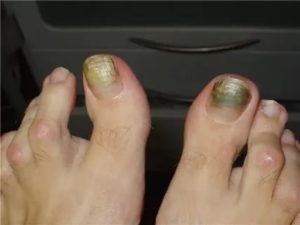
Главной функцией ногтей является защита фаланги пальцев от повреждений. Для внешности женщин и мужчин, ногти представляют особую эстетическую ценность. Если природа не одарила красивыми ногтями от рождения, то сейчас существует масса способов это исправить.
Ногтевая индустрия предлагает исправить форму, нарастить длину, укрепить ногтевую пластину и привлекает обширной палитрой гель-лаков. Но как быть, если после всех этих процедур ногти начали деформироваться и приобрели зелёный оттенок?
Образование зелёных участков на ногтях могут спровоцировать:
- Синегнойная палочка (псевдомония) или грибы аспергиллы. Идеальной средой для их размножения является пространство между ногтем и ногтевым ложе. Синдромом зелёного ногтя преимущественно страдают женщины, так как чаще контактируют с водой и моющими средствами.
У мужчин заболевание проявляется в рабочей сфере: пекари, бармены, косметологи. Ногти утолщаются, крошатся и отслаиваются. Появляется неприятный запах и боль при надавливании.
- Онихолизис. Образуется в результате обработки ногтей загрязнёнными или чужими инструментами и при наличии искусственного покрытия ногтей. В результате происходит позеленение и отслоение ногтевой пластины.
- Псевдомонас. Это обычные бытовые бактерии, обитающие в растениях, у животных, в воде или почве. Как правило, ногти не являются любимым местом у этих бактерий, но в условиях благоприятной среды могут переместиться и сюда. Их питание составляют омертвевшие ткани пластины ногтя. В результате ногти становятся зелёными, утолщаются и ломаются. Отмечается припухлость и боль в пальце.
- Онихомикоз. Редкая грибковая инфекция, возникает преимущественно у людей старшего возраста и не бывает у детей. Может возникнуть при регулярных травмах, долгого контакта с водой и при повреждениях инструментами для маникюра. Ноготь приобретает рыхлую структуру и отслаивается от ногтевого ложа.
Псевдомония: описание и фото
Поговорим отдельно о часто встречающемся заболевании ногтей – псевдомонии. Псевдомония – сине-зеленая плесень, которая образовалась под искусственным материалом, например, под гелем.
Возбудителем болезни является синегнойная палочка, которая обитает в воде, почве и местах повышенной влажности, таких как косметологические, ногтевые и парикмахерские салоны, а так же в больницах.
Её можно найти в мочалках для душа, растворах для линз, в джакузи и т. д.
Палочка обладает устойчивостью ко многим антисептикам и дезинфекторам, способна долго выживать даже в растворе фурацилина. Размножаясь, она выделяет сине-зелёный пигмент пиоцианин.
На развитие синегнойки влияет иммунный статус человека. При неблагоприятных факторах она может оказаться причиной тяжёлых инфекций мягких тканей и внутренних органов. Кислотность среды также влияет на развитие псевдомонии. Благоприятной средой является нормальная и слабощелочная среда. Губительной – кислая.
По ранним наблюдением за синегнойной палочкой было установлено, что её развитие идёт быстрее в условиях максимального количества кислорода в воздухе.
Но со временем было выявлено, что и в условиях ограниченного доступа кислорода (на поверхности ногтей и под искусственным покрытием) бактерия размножается ничуть не меньше.Главным условием для жизнеспособности палочки является температура 30-37 °С и высокая влажность.
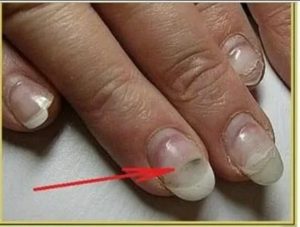
Несмотря на заверения организаций, оснащающих продукцией салоны ногтевого сервиса, что их технологии и материалы не пропускают инфекцию, это является обычной рекламной компанией. Инфекция быстрее всего возникает под искусственными покрытиями. Далее на фото можно увидеть, как выглядит заболевание.
Симптомы и возможные осложнения
Некачественный маникюр является причиной развития синегнойной палочки. Большинство мастеров маникюра считают, что причиной зелёного ногтя является обычный грибок. С одной стороны, её легко спутать из-за наличия сине-зелёного налёта, но только псевдомония является для организма патогенной, в отличие от грибка.
Такая ошибка мастера маникюра может дорого обойтись. Пока клиент будет стараться вылечить обычный грибок, растрачивая на лекарства деньги, синегнойная палочка продолжит развиваться. Последствия такой халатности могут стать опасными для всего организма.
Поражение всей ногтевой платины псевдомонией происходит в течение двух недель после наращивания. Пальцы краснеют, опухают и болят. Не исключён переход инфекции на мягкие ткани и заражение всего организма. Такие случаи, к счастью, являются скорее исключением, чем правилом.
При появлении первых признаков изменения ногтя незамедлительно обращайтесь к врачу. На начальном этапе устранить синегнойную палочку не составит труда.
Далее рассмотрено, почему сине-зеленая плесень поражает ногтевую пластину после наращивания ногтей или в других случаях. В условиях торговых центров (на бьюти-островках) мастерам часто сложно в полной мере следить за своей гигиеной, не говоря уже и об инструментах.
Получается, что вместо дезинфекции посредством автоклава или ультрафиолетового стерилизатора, сотрудники обрабатывают ножницы и кусачки ваткой, смоченной в спирте. Но такой способ защиты от вирусов и бактерий малоэффективен.
Клиентки, помимо красивого маникюра, приобретают ещё и стафилококки, вирусы и споры грибов.
Часто заражение синегнойной палочкой происходит у людей, постоянно контактирующих с водой, с моющими средствами, с почвой. Узкая обувь, травмы кожи и ногтей, прямое взаимодействие с заражённым, тоже входит в список причин.Синегнойка проникает в ранки при удалении заусенцев, или в области соприкосновения кожи и ногтевой пластины. Чаще всего она поражает ногти при нарушении технологий наращивания. Образующийся “карман”, между натуральным ногтем и искусственным покрытием, является местом активного размножения синегнойной палочки. Её питание составляет кератин натурального ногтя.
Как лечить: препараты и процедуры
При появлении первых признаков болезни необходимо срочно обратиться к дерматологу или врачу-микологу. Врач назначит анализ частиц с повреждённых участков. На первых стадиях избавиться от синегнойной палочки без последствий очень легко. Однако, если затянуть, то можно лишиться ногтя.
Врачебная терапия состоит из нескольких рекомендаций:
- Ежедневно состригать отслоившийся ноготь, тем самым постепенно избавляя от зелёных повреждений.
- Три раза в день под больной ноготь вливать раствор антибиотика.
- Если псевдомония достигла уже запущенного состояния, то врач при лечении заболевания назначит употребление антибиотика внутрь.
- Смазывать кожу и ногти противогрибковой мазью.
- Избегать контакта с водой или надевать перчатки. После мытья рук важно тщательно их вытереть.
Лечение синдрома зелёного ногтя занимает от двух до трёх недель. В тяжёлых случаях – до четырёх месяцев.
Народные способы лечения должны применяться вместе с лечением, назначенным врачом-дерматологом.
- Втирание, в поражённую область ногтя, масло чайного дерева. Оно обладает антибактериальными свойствами.
- Делать компрессы из спиртовых настоек, например, календулы, ромашки, алоэ.
- Делать уксусные ванночки или примочки: 1 ст. л. уксуса развести с 250 мл воды. Применять 4 раза в день по 5 минут.
- Смазывать берёзовым дёгтем три раза в день на три часа. После – смыть.
Методы профилактики
По причине того, что синегнойная палочка устойчива к большому количеству дезинфицирующих средств, профилактика заболевания несколько усложняется.
- В местах общественного пользования, например, бассейнах или гостиницах, при взаимодействии с водой, лучше всего иметь при себе личные тапочки.
- Не ходить босиком на пляжах, в общественных банях и саунах.
- Не применять чужие маникюрные инструменты и не пользоваться чужим полотенцем.
- При работе в огороде использовать перчатки.
- Обувь должна быть свободной и из натуральных материалов.
У тех, кто часто проводит время в общественных банях или бассейнах, риск подхватить синегнойную палочку достаточно высок. В таких случаях стоит обратить внимание на противогрибковые препараты для обработки стоп.
Заражённые псевдомонией и “цветущие” зеленью ногти рук и ног являются не только эстетически неприятным зрелищем, но и представляют большую опасность для здоровья. Не затягивайте с лечением, вовремя обращайтесь к врачу, чтобы избежать дополнительных осложнений.
Источник: https://idealnyi-manikur.ru/articles/lechenie-nogtej/sinegnoynaya-palochka.html
Описание способов лечения и симптомов синегнойной палочки
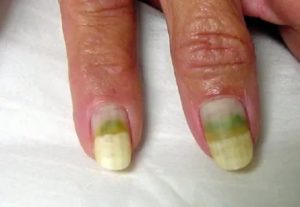
Синегнойная палочка – опасная бактерия, активизирующаяся при определённых условиях. Инфицирование обычно происходит в больнице либо после выписки из неё. У детей наблюдается особенно тяжёлое течение заболевания. Симптомы и лечение синегнойной палочки разнообразны, она отличается высокой устойчивостью к большинству антибиотиков.
Веб камеры высокого качества в реальном времени показывают города изолированные от вируса, смотреть по ссылке веб камеры мира
Синегнойная палочка представляет собой подвижный микроорганизм, для развития которого необходим кислород. Микроб покрыт защитной капсулой, которая предотвращает поглощение инородной частицы белыми клетками крови. Эти бактерии сопротивляются лечению, так как характеризуются высокой резистентностью ко многим антибактериальным препаратам.
Опасно! Синегнойная бактерия устойчива к множеству обеззараживающих средств. Микроб обнаруживается даже после тщательной санитарной обработки.
Палочка относится к условно-патогенным микроорганизмам (для человеческого организма). Бактерия обнаруживается в составе здоровой микрофлоры паха, подмышек, но активизируется при определённых условиях.
Синегнойная палочка образует токсины во время своего существования и после гибели. Микроб выделяет ферменты, которые провоцируют такие изменения:
- разрушение клеток крови;
- отмирание клеток печени;
- поражение капилляров.
Палочка является возбудителем синегнойной инфекции, поражающей многие органы и системы. Расположение очага зависит от способа проникновения бактерии в организм. Инфекционный провокатор обнаруживается в почве, водоёмах, пищеварительном тракте человека и животных.
Как передаётся инфекция?
Источник инфекции находится в организме человека либо животного. Наибольшую опасность представляют пациенты с пневмонией и гнойными раневыми поверхностями. Заражение синегнойной палочкой осуществляется следующими способами:
- воздушно-капельным;
- контактно-бытовым;
- пищевым.
Доминирует контактно-бытовой путь заражения, когда инфекция распространяется через дверные ручки, унитазы, ванные принадлежности и другие предметы обихода. Очень часто люди инфицируются в условиях медицинского учреждения, когда инструменты либо аппаратура неправильно дезинфицируются.
Примечание: люди с пониженным иммунным статусом и дети наиболее восприимчивы к инфекции.
Человек заражается воздушно-капельным способом при вдыхании воздуха, который содержит бактерию. Инфицирование пищевым путём осуществляется посредством употребления в пищу продуктов, содержащих патогенные микроорганизмы.
Синегнойная палочка, находясь в организме человека в неактивной форме, может активироваться самостоятельно. Этому способствуют следующие факторы:
- иммунодефицит;
- длительное лечение антибиотиками, гормональными препаратами;
- болезни аутоиммунного характера.
Входными воротами для синегнойной инфекции является кожный покров, органы пищеварительной системы, область пупка, органы мочевыделения и дыхания, глазные яблоки.
Инкубационный период длится от 2-3 часов до 5 суток. Обычно инфекция развивается в месте заражения, она может захватывать близлежащие ткани. Возбудитель способен распространиться в другие органы посредством кровяного русла.
Проявление клинических признаков зависит от локализации микроба.
- Центральная нервная система: судорожный синдром, головная боль, повышение температуры тела, нервные припадки, спазмы.
- Желудочно-кишечный тракт: рвота, диарея с прожилками крови, высокая температура, абдоминальные боли, дискомфорт в животе, язвенные включения в слизистой.
- Кожный покров: формирование гнойников, струпьев, некроз тканей, при этом бинты окрашиваются в зелёный цвет.
- Ногтевая пластина: появление зелёных пятен, рост которых прогрессирует, приводя к воспалению близлежащих тканей.
- Органы мочевыделения: очаг воспаления локализуется в мочевом канале, что сопровождается мучительной болью.
- Органы респираторного тракта: кашлевой рефлекс, затруднённость дыхания, выделение зелёной слизи из носовых ходов, боль в горле.
- Ушные раковины: сильные боли в ухе, высокая температура, отделение гноя с прожилками крови.
Важно! Палочка способна спровоцировать воспаление мозговых оболочек – гнойный менингит, который имеет неблагоприятный прогноз лечения.
Синегнойная инфекция не имеет ярких симптомов, характерных только для неё. Подозрения возникают при отсутствии терапевтического эффекта от приёма антибактериальных препаратов.
Синегнойная инфекция в основном диагностируется у младенцев и недоношенных малышей. Дети до года находятся в группе риска, они легко заражаются внутрибольничным штаммом. Ребёнок остаётся носителем микроба на протяжении длительного временного промежутка. Это часто приводит к эпидемиологическим вспышкам кишечной инфекции в детских коллективах.
Факторами, предрасполагающими к развитию инфекции, являются:
- ожоги;
- раневые поверхности;
- заболевания гнойного характера;
- длительное лечение определёнными препаратами;
- снижение защитной реакции организма.
Синегнойная палочка обычно поражает пищеварительную систему, органы мочевыделения, глазные яблоки, эпидермис, центральную нервную систему. Входными воротами для бактерии у детей выступает пупочная рана, кожный покров, глазная конъюнктива, органы респираторного тракта.
Обратите внимание! У недоношенных детей бактерия может спровоцировать развитие сепсиса.
У детей очень тяжело протекает поражение пищеварительной системы. Это объясняется сильной интоксикацией и прогрессированием обезвоживания. Развивается непроходимость кишечника, которая сопровождается образованием язв, прободение стенок, кровотечением.
Способы лечения синегнойной палочки
Терапия синегнойной инфекции осуществляется в условиях медицинского учреждения. Лечение должно быть комплексным с применением средств антибактериальной направленности, препаратов, повышающих иммунный статус. Также необходима симптоматическая терапия, которая устраняет интоксикацию, способствует обезболиванию, нормализует пищеварение.
Поскольку бактерия устойчива к большинству антибиотиков, врачи выявляют резистентность микроба в пробирке. Для этого выращивают определённый штамм в питательной среде. Но не всегда полученные результаты совпадают с реальным использованием медикамента.
Следует знать! Для формирования активного иммунитета против синегнойной инфекции проводится вакцинация препаратом Псевдовак.
Обычно больным назначают Цефтазидим, Цефепим, Ципрофлоксацин. Для улучшения действия антибактериальных средств применяют Тромбамицин, Амикацин, Гентамицин.
| Цефтазидим | от 83 руб. |
| Цефепим | от 82 руб. |
| Ципрофлоксацин | от 21 руб. |
| Амикацин | от 52 руб. |
| Гентамицин | от 35 руб. |
Изначально препараты вводят внутривенно. После получения положительной терапевтической динамики лекарства начинают вводить внутримышечно. При лечении гнойных раневых поверхностей прибегают к местной антибактериальной обработке.
В некоторых случаях пациентам показано хирургическое вмешательство, когда необходимо удалить омертвевшие тканевые структуры. В тяжёлых ситуациях не обойтись без ампутации конечности. Если врач подозревает некроз либо перфорацию кишечника, требуется экстренная операция.
Возможные осложнения и последствия синегнойной палочки
Прогноз лечения при заражении синегнойной инфекцией неблагоприятный, поскольку палочка характеризуется высокой устойчивостью к большинству антибиотиков.
При диагностировании гнойного менингита, воспаления лёгких, кишечной инфекции, сепсиса летальный исход составляет 70%, даже при условии корректного лечения. Хроническая форма инфекции излечима, но требует сложной и длительной терапии.
Риск инфицирования бактерией во внебольничных условиях мал. В качестве профилактических мер необходимо своевременно выявлять и лечить хронические болезни, поддерживать иммунный статус, прибегать к общеукрепляющим процедурам.
Источник: https://GorloNosik.ru/drugie-bolezni/sinegnojnaya-palochka.html
Синегнойная палочка: как передается, чем опасна, клиника, как лечить
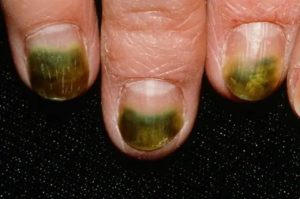
Синегнойная палочка – это один из наиболее распространенных возбудителей внутрибольничной инфекции. В основном она поражает больных, которые из-за тяжести состояния вынуждены длительное время находиться в стационаре. Нередко к инфицированию приводят инвазивные процедуры: искусственная вентиляция легких, введение катетера в мочевыводящие пути, установка дренажа в послеоперационную рану.
Целый ряд особенностей позволяет синегнойной палочке лидировать по частоте возникновения внутрибольничных инфекций:
- Широкая распространенность – бактерия относится к условно-патогенной микрофлоре и в норме встречается на коже, слизистых оболочках, желудочно-кишечном тракте у трети здоровых людей;
- Высокая изменчивость – палочка в короткие сроки приобретает устойчивость к дезинфицирующим средствам и антибиотикам;
- Устойчивость во внешней среде – микроорганизм длительное время переносит отсутствие питательных веществ, перепад температур, воздействие ультрафиолетовых лучей; широкий ряд патогенных веществ – синегнойная палочка содержит в своих структурах эндотоксин и дополнительно вырабатывает экзотоксины, которые угнетают рост конкурентной микрофлоры и активность клеток иммунитета;
- Способность к неспецифической адгезии – бактерия обладает свойством прикрепляться к небиологическим объектам: катетерам, трубкам аппарата искусственной вентиляции легких, эндоскопам, хирургическим инструментам;
- Образование биопленок – колония синегнойных палочек формирует сплошной пласт, покрытый биополимером, который надежно защищает их от воздействия неблагоприятных факторов окружающей среды.
Взаимодействие организма человека и синегнойной палочки называется синегнойной инфекцией. Ее признаки были описаны еще в 19 веке по характерному течению процесса – гнойное отделяемое у больных окрашивалось в синий цвет, что особенно хорошо было заметно на белых повязках.
Отсутствие эффективной антибактериальной терапии приводило к высокой смертности инфицированных людей. Однако, внедрение в медицинскую практику антибиотиков лишь усугубило ситуацию.
Приспосабливаясь к ним, синегнойная палочка стала практически неуязвима и сформировала глобальную проблему для госпиталей по всему миру.
О возбудителе
Синегнойная палочка – это грамотрицательная подвижная бактерия, размером 1-3 мкм. Она относится к семейству Pseudomonadaceae, роду Pseudomonas, который включает в себя большое число видов. В клинике важно определять вид возбудителя, так как с ним напрямую связана устойчивость микроорганизмов к определенному антибактериальному препарату.
Человек не является единственным хозяином синегнойной палочки: она поражает животных, птиц, моллюсков, насекомых, простейших и даже растения или живет свободно в почве, воде, отбросах, фекалиях млекопитающих. Она способна использовать в качестве источника энергии как органические, так и неорганические вещества, что делает ее независимой от других организмов.
Pseudomonas aerugenosa
Синегнойная палочка весьма устойчива во внешней среде. Она сохраняет свою жизнеспособность при нагревании до 60 градусов С, в растворах дезинфицирующих средств, на ворсистых тканях живет не менее полугода, в аппаратах искусственной вентиляции легких сохраняется годами.
Такая устойчивость обусловлена оптимизацией метаболизма бактерии в различных условиях таким образом, чтобы затраты энергии были сведены к минимуму.
Вне живого организма она не синтезирует экзотоксины и большую часть ферментов, активными остаются лишь те из них, которые необходимы для энергического обмена.
Попадание синегнойной палочки в организм человека приводит к активизации в ней синтетических процессов. Происходит обильное выделение экзотоксинов и ферментов, которые обеспечивают развитие инфекции: расщепляют защитные барьеры организма, угнетают его иммунитет и препятствуют росту иных патогенных агентов. Широкий спектр экзотоксинов синегнойной палочки включает в себя:
- Экзотоксин А – он блокирует синтез белка в живых клетках, что приводит к их гибели;
- Цитотоксин – подавляет активность нейтрофилов (клеток иммунитета, ответственных за антибактериальную защиту);
- Гемолизины – они вызывают некроз ткани печени и легких;
- Нейраминидазу – в несколько раз усиливает воздействие других токсинов;
- Протеазу – фермент, расщепляющий элементы соединительной ткани человека;
- Щелочную протеазу – вызывает увеличение сосудистой проницаемости, что ведет к кровоизлияниям во внутренние органы.
Однако, для возникновения инфекционного процесса необходимо накопление достаточного количества бактерий, что практически невозможно в условиях нормального функционирования иммунной системы. В связи с этим синегнойная инфекция – это удел ослабленных больных, детей и стариков.
Стафилококк и синегнойная палочка в стационарах вступают в антагонистическое взаимодействие. Они оба являются возбудителями внутрибольничной инфекции и взаимно подавляют активность друг друга. В связи с этим в стационарах формируются 4-5 летние циклы преобладания той или иной микрофлоры, что учитывается при назначении антибактериальной терапии.
Пути передачи инфекции и клиника
Источник инфекции – это сам больной, резервуаром бактерий в его организме являются легкие либо мочевыводящие пути. Синегнойная палочка настолько быстро адаптируется в организме человека, что всего через пару дней после инфицирования ее заразность возрастает в несколько раз.
Следовательно, заболевший пациент становится опасным источником инфекции в стационаре.
Дальнейшему распространению возбудителя способствуют руки медперсонала и любые объекты больничной среды, в которых есть жидкость (душевые кабины, емкости с дезрастворами, увлажнители аппаратов искусственной вентиляции легких).
Синегнойная инфекция передается следующими путями:
- Контактно-инструментальным;
- Пищевым;
- Водным;
- Воздушно-капельным (только через небулайзер, ингалятор или аппарат искусственной вентиляции легких);
- Трансплантационным.
Симптомы синегнойной инфекции зависят от локализации возбудителя, так как он способен поражать различные системы человека:
- Кожа и подкожно-жировая клетчатка – размножение возбудителя происходит в ранах, порезах, ожогах, трофических язвах и приводит к гнойному процессу, устойчивому к антибактериальному лечению. Гной имеет характерную окраску с синим оттенком.
- Глаза – бактерия вызывает изъязвление роговицы, обильное слезотечение, светобоязнь, сильное жжение в пораженном глазу. Воспаление может переходить на подкожно-жировую клетчатку орбиты, в этом случае глазное яблоко выбухает из глазницы, кожа вокруг него гиперемирована.
- Ухо – проявляется в виде отита – воспаления наружного уха с гнойным или кровянистым отделяемым из слухового прохода. Болезнь быстро прогрессирует и захватывает среднее ухо, сосцевидный отросток височной кости. Больного беспокоит сильная распирающая боль в ухе, нарушение слуха.
- Желудочно-кишечный тракт – протекает по типу пищевой токсикоинфекции: жидкий обильный стул, спастические боли в животе, тошнота, рвота, отсутствие аппетита. Заболевание редко длится более 3-х дней.
- Твердая мозговая оболочка – менингит развивается после люмбальной пункции, проявляется нарастающей головной болью, тошнотой, напряжением мышц шеи, нарушением сознания.
- Мочевыводящие пути – вызывает уретрит, цистит, пиелонефрит. Проявляется учащенным мочеиспусканием, болью внизу живота или в пояснице.
- Дыхательная система – синегнойная палочка часто вызывает воспаление легких, проявляющееся одышкой, выраженным кашлем с гнойной мокротой, болью в грудной клетке. В верхних дыхательных путях (в носу, в горле) она становится причиной острого и хронического синусита, фарингита, тонзиллита.
В большинстве случаев описанные выше симптомы сочетаются с выраженным нарушением общего самочувствия больного. У него повышается температура до 38-40 градусов С, нарушается сон и аппетит, его беспокоит головная боль, разбитость, общая слабость.
Диагностика
Диагностикой синегнойной инфекции занимаются врачи различного профиля, что зависит от изначальной причины поступления больного в стационар.
В пользу внутрибольничной инфекции говорит вспышка заболевания среди контактирующих между собой людей: пациентов одного отделения или проходящих один и тот же вид исследования.
Не составляет трудностей определить кожную форму болезни: края раны, гной и повязки окрашиваются зеленовато-синим пигментом.
Основа диагностики заболевания – это выделение возбудителя одним из методов:
- Бактериологическим – проводится посев на питательные среды мазков, взятых из очага инфекции (зева, уретры, раны) или биологического материала больного (крови, мочи, ликвора, выпотной жидкости). По характеру и свойствам выросшей колонии микроорганизмов бактериологи определяют вид бактерии, ее чувствительность к антибиотикам или бактериофагу.
- ПЦР (полимеразная цепная реакция) – сверхчувствительный метод, способный уловить даже единичные микробные клетки в исследуемом материале. При помощи специальных реагентов лаборант выделяет плазмиды бактерий, многократно их копирует и определяет их наличие в растворе. В результате анализа указывается наличие возбудителя, его вид и рассчитанное количество микробных тел в исследуемом образце.
- Серологическим – это определение в крови больного специфических антител к синегнойной палочке. Метод косвенно говорит о ее наличии и используется лишь в тех случаях, когда непосредственное выделение возбудителя затруднительно (при пневмонии и поражении внутренних органов).
Терапия
Лечение синегнойной инфекции проводится антибактериальными препаратами после определения чувствительности к ним возбудителя.
Бактерии чувствительны к пеницилинам, аминогликозидам, фторхинолонам и цефалоспоринам. Антибиотиком выбора для лечения синегнойной инфекции является ципрофлоксацин, на сегодняшний день он обладает максимальной активностью против псевдомонады. Несколько уступают ему по эффективности, но тем не менее воздействуют на синегнойную палочку гентамицин, тобрамицин, амикацин.
Нередко синегнойная инфекция требует назначения антибиотиков резерва – новейших препаратов, пользоваться которыми можно лишь в безвыходных случаях. Например, если на все антибиотики более старых поколений у микроорганизма выработалась устойчивость. На сегодняшний день в резерве находятся препараты группы карбапенемов: меропенем, имипенем.
Для большей эффективности терапии к антибактериальным препаратам добавляют препараты бактериофагов – вирусов, которые вызывают гибель синегнойной палочки.
Однако, особенности взаимодействия вируса и бактерии не всегда позволяет добиться желаемого результата.
Бактериофаг не уничтожает микробную колонию полностью, чтобы не лишиться среды обитания, чем увеличивает риск хронизации инфекции.
Основной способ борьбы с синегнойной палочкой – это обширный комплекс мероприятий по предотвращению ее накопления в больничной среде.К ним можно отнести тщательную личную гигиену медперсонала, строгое соблюдение санитарных правил при обработке перевязочного материала, инструментария, периодическую смену дезсредств. Кроме того, важнейшее значение приобретает рациональное назначение антибактериальных препаратов, особенно у детей.
Попытки лечить больного неподходящим антибиотиком, не соблюдая рекомендованные дозы и длительность курса, многократно увеличивают риск развития резистентности к препарату у синегнойной палочки.
***
Следует понимать, что наличие в результате бактериологического посева синегнойной палочки – это еще не диагноз. Синегнойная инфекция – это воспалительный процесс, который развивается при определенных условиях. Если признаков гнойного воспаления у взрослого или ребенка нет, то синегнойную палочку относят к условно-патогенной микрофлоре и не проводят специфического лечения.
: кишечные инфекции – Доктор Комаровский
Мнения, советы и обсуждение:
Источник: https://uhonos.ru/infekcii/sinegnojnaya-palochka/
Что такое синегнойная палочка?
Максим Поташев
Краткое содержание статьи:
На поверхности каждого человеческого организма имеется синегнойная палочка. Что это возбудитель опасной инфекции, известно врачам всего мира. Практически пятая часть всех внутрибольничных эпидемий происходит по вине данного возбудителя.