Паратрахеальная лимфаденопатия
Лимфаденопатия
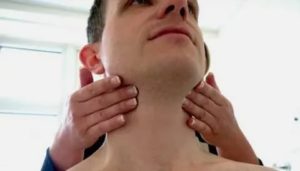
Лимфаденопатия — это патологическое состояние организма, при котором наблюдается увеличение лимфатических узлов.
Этот процесс может протекать в острой или хронической форме. В области шеи расположено несколько групп лимфоузлов, как поверхностных, так и глубоких — это затылочные, околоушные, глубокие шейные, подчелюстные и др.
Именно в лимфатических узлах осуществляется очистка жидкости от чужеродной ДНК и «отработанных» лейкоцитов, обезвреживание бактерий, обогащение лимфы иммунокомпетентными клетками. Если лимфоузлы увеличиваются, это свидетельствует об инфекционном или онкологическом процессе в организме.
Что это такое?
Простыми словами, лимфаденопатия — это состояние, при котором увеличиваются в размерах лимфоузлы.
Такие патологические изменения свидетельствуют о тяжёлом заболевании, которое прогрессирует в организме (нередко онкологического характера). Для постановки точного диагноза требуется проведение нескольких лабораторных и инструментальных анализов.
Лимфаденопатия может образоваться в любой части тела и поражает даже внутренние органы.
Причины
Каждая группа лимфоузлов отвечает за определенную анатомическую область. В зависимости от того, какой лимфоузел увеличен, часто можно сделать определённый вывод о том, что явилось первопричиной лимфаденопатии. Рассмотрим возможные причины увеличения разных групп лимфатических узлов.
Подчелюстная лимфаденопатия — одна из частых спутниц многих заболеваний, связанных с воспалением лимфоглоточного кольца, лор-органов, особенно проявляющихся гнойным расплавлением тканей (абсцесс). Заболевания нижней челюсти, воспаление слизистой дёсен и полости рта нередко сопровождаются подчелюстной лимфаденопатией.
Паховый лимфаденит (локальная лимфаденопатия) может быть вызван следующими заболеваниями и процессами:
- сифилитическая инфекция, вызванная специфическим возбудителем — бледной трепонемой;
- микоплазменная инфекция половых органов;
- поражение стафилококком и другой бактериальной флорой;
- кандидозная инфекция;
- остроконечные кондиломы при их инфицировании;
- мягкий шанкр;
- гонорея;
- ВИЧ-инфекция;
- хламидиоз половых органов.
Далее рассмотрим возможные причины увеличения лимфатического узла (узлов) и лимфаденопатии с локализацией в одной регионарной группе (регионарной лимфаденопатии):
- инфекционный воспалительный процесс в определенной анатомической зоне, например воспалительные заболевания лор-органов (ангина, обострение хронического тонзиллита, синусит, отит, фарингит), заболевания челюсти, пародонта, зубов, стоматиты и другие стоматологические заболевания, инфекционные заболевания с поражением органа зрения;
- воспалительные заболевания кожи и подкожной клетчатки (травма, инфицированная рана, панариций, рожистое воспаление, фурункул, дерматит, экзема);
- поствоспалительные изменения в коже и окружающей клетчатке вследствие укусов насекомых, животных или после их царапин на коже;
- осложнения после оперативных вмешательств также могут сопровождаться локальной лимфаденопатией и увеличением лимфоузлов. При этом воспаляются лимфатические образования, находящиеся на пути оттока лимфы из соответствующей анатомической зоны;
- опухоли различной природы и локализации по мере своего роста прежде всего вызывают увеличение ближайшего к себе лимфатического узла — сначала появляется локальная лимфаденопатия.
Другие причины лимфаденопатии:
- В ряде случаев увеличение лимфоузлов и лимфаденопатия могут быть следствием посещения жарких экзотических стран, в которых распространена специфическая местная инфекция, паразитарные заболевания и гельминтозы. Заражение данными патогенами вызывает местный или общий процесс, проявляющийся многими симптомами, в том числе лимфаденопатией.
- Длительный контакт с некоторыми животными и инфицирование передаваемыми ими инфекционными агентами также могут приводить к лимфаденопатиям разной локализации.
- Пребывание в эндемичных районах по заболеваниям, передающимся клещами, другими насекомыми.
- Другие причины инфекционной лимфаденопатии — лейшманиоз, туляремия, риккетсиоз, лептоспироз.
- Инфекции, этиологическими факторами которых являются лимфотропный вирус Эпштейна-Барр, цитомегаловирус, вирусы иммунодефицита (ВИЧ), гепатитов В, С, группа герпес-вирусов, токсоплазмы. Нередко у одного больного может присутствовать несколько антигенов данных возбудителей. Практически любые вирусы могут вызывать лимфаденопатию у человека. Наиболее частыми из них, помимо перечисленных, являются вирусы кори, краснухи, аденовирусы и другие вирусные агенты, вызывающие многие ОРВИ.
- Грибковые патогены при определённых обстоятельствах и резком снижении иммунитета способны вызывать как локальную, так и генерализованную лимфаденопатию (кандида, криптококкоз и другие).
Причины генерализованного увеличения нескольких групп лимфоузлов (генерализованной лимфаденопатии)
Генерализованная лимфаденопатия неопухолевого характера может быть вызвана следующими причинами:
- ВИЧ-инфекция (заболевание, обусловленное вирусом иммунодефицита) в период острой фазы инфекционного процесса часто протекает в виде распространённого увеличения лимфатических узлов.
- Инфицирование такими вирусными инфекциями, как краснуха, ЦМВ (цитомегаловирус), токсоплазмы и вирусы простого герпеса, часто проявляется генерализованной лимфаденопатией.
- Лимфаденопатия, являющаяся следствием реакции на введение вакцин и сывороток.
Факторы, имеющие значение при выяснении причины лимфаденопатии неопухолевого генеза:
- Наличие травмы, ранения конечностей, рожистого воспаления кожи.
- Связь увеличения лимфоузлов (лимфаденопатии) с известными локальными или генерализованными инфекциями.
- Случаи употребления плохо термически обработанного мяса, рыбы, молока (инфекции, передаваемые с продуктами питания).
- Профессиональные особенности — работа, связанная с сельским хозяйством, животноводством, охотой, обработкой шкур и мяса.
- Контакт с больным туберкулезом и возможное заражение микобактериями туберкулеза.
- Переливание крови в анамнезе, наркомания с использованием внутривенных вливаний.
- Частая смена половых партнёров, гомосексуализм.
- Применение в течение времени лекарственных средств (некоторые группы антибиотиков, гипотензивные и противосудорожные средства).
Другой большой группой генерализованных лимфаденопатий является поражение лимфатических узлов опухолевого характера:
- гемобластозы и опухолевые процессы лимфоидной ткани (лимфомы) Ходжкина и другие, хронический лимфолейкоз, миелолейкоз;
- отдалённые метастатические поражения лимфоузлов от опухолей, расположенных в тканях лёгкого, матки, молочных желез, простаты, желудка, кишечника, а также опухолей практически всех локализаций.
Симптомы
При шейной, паховой или подмышечной лимфаденопатии в соответствующей области наблюдается увеличение лимфатических узлов, от незначительного до заметного невооруженным глазом (от мелкой горошины до гусиного яйца). Их пальпация может быть болезненной. В ряде случаев над увеличенными лимфатическими узлами отмечается покраснение кожных покровов.
Выявить лимфаденопатию висцеральных узлов (мезентеральные, перебронхиальные, лимфоузлы ворот печени) визуально или пальпаторно невозможно, она определяется только в ходе инструментального исследования пациента.
Помимо увеличения лимфатических узлов существует и еще ряд признаков, которые могут сопровождать развитие лимфаденопатии:
- необъяснимая потеря веса тела;
- повышение температуры тела;
- повышенная потливость, особенно в ночное время;
- увеличение печени и селезенки;
- рецидивирующие инфекции верхних дыхательных путей (тонзиллиты, фарингиты).
Лимфаденопатия шейных узлов
Самой распространенной формой поражения лимфатических узлов воспалительного характера является лимфаденопатия шейных лимфоузлов, которая в большей степени является уделом педиатров, так как сопровождает течение основных инфекционных заболеваний детского возраста.
Локализуются эти воспалительные изменения, как правило, в ротовой полости или слюнных железах, в связи с чем, близость расположения шейной группы лимфатических узлов позволяет быстрому присоединению реактивной лимфаденопатии.
Данный тип лимфаденопатии редко нуждается в проведении специфической терапии, и изменения лимфатических узлов самостоятельно нивелируются после устранения первопричины заболевания.
Взрослая категория пациентов в меньшей степени страдает данной патологией и при наличии у них изменений шейных групп лимфатических узлов, следует предполагать опухолевый генез лимфаденопатии.В связи с этим, при первичном обращении пациента с шейной лимфаденопатией необходимо провести полное инструментальное обследование не только пораженной области, но и других органов и систем с целью исключения злокачественных новообразований.
Поражение той или иной группы шейных лимфатических узлов может стать важным диагностическим и прогностическим признаком различных патологических состояний в организме.
Так, увеличением задней шейной группы лимфатических узлов сопровождаются инфекционные очаги, локализованные в волосистой части головы, а также токсоплазмоз и краснуха.
Инфицирование век и конъюнктивы чаще всего сопровождаются увеличением размеров передних шейных лимфатических узлов. А при имеющихся изменениях всех групп лимфатических узлов следует предположить наличие у пациента лимфомы.
Туберкулезная инфекция характеризуется быстрым прогрессирующим увеличением шейных лимфатических узлов с последующим их нагноением.
Надключичная группа лимфатических узлов поражается крайне редко и возникновение данной лимфаденопатии следует расценивать как неблагоприятный прогностический признак (метастатическое поражение при локализации первичного опухолевого очага в органах грудной полости).
Эпитрохлеарный лимфатический узел поражается при саркоидозе и вторичном сифилисе, при этом увеличение узлов носит двухсторонний симметричный характер. Одностороннее его поражение чаще всего сопутствует инфицированному поражению кожных покровов верхней конечности.
Диагностика
Врач проводит сбор анамнеза, для выявления патопроцессов, которые могли послужить первопричиной поражения органов лимфатической системы. Подобному состоянию могут сопутствовать многие заболевания. Например:
- употребление в пищу сырого мяса – токсоплазмоз;
- контакт с кошками – токсоплазмоз, болезнь кошачьих царапин;
- недавние гемотрансфузии – гепатит В, цитомегаловирус;
- контакт с больными туберкулезом – туберкулезный лимфаденит;
- внутривенное введение наркотиков – гепатит В, эндокардит, ВИЧ-инфекция;
- случайные половые связи – гепатит В, цитомегаловирус, герпес, сифилис, ВИЧ-инфекция;
- работа на скотобойне или животноводческой ферме – эризипелоид;
- рыбная ловля, охота – туляремия.
Основные диагностические методы объединяют:
- Анализы на выявление ВИЧ и гепатита;
- Развернутый анализ крови;
- Ультразвуковое обследование органов брюшной, грудной полости, пораженных лимфоузлов;
- Гистологические исследования биоптата;
- Рентгенография;
- Обследования на томографе (КТ, МРТ).
При необходимости может быть проведена биопсия увеличенного лимфоузла с последующим гистологическим и цитологическим исследованием полученных образцов ткани.
Наиболее высок риск развития шейной лимфаденопатии у детей, не прошедших своевременную вакцинацию от дифтерии, паротита, кори, краснухи.
Лечение лимфаденопатии
Выбор методики лечения лимфаденопатии зависит от поставленного диагноза. Кроме этого, при назначении плана лечения врач принимает во внимание и такие факторы:
- индивидуальные особенности пациента;
- анамнез;
- результаты обследования.
Лечение народными средствами может быть уместно с разрешения врача и только в тандеме с медикаментозной терапией. Самолечение при таких патологических процессах недопустимо.
Осложнения и прогноз
Как и любая болезнь, лимфаденопатия шейных лимфоузлов имеет свои риски. При адекватном и, главное, своевременном лечении опасность развития осложнений минимальная. Если затягивать с лечением неспецифической лимфаденопатии возможно развитие:
- разложения узла, как следствие гнойного процесса;
- образования абсцессов и свищей;
- травмирования сосудов, как следствие — кровотечение;
- застоя лимфы;
- сепсиса.
Развитие хронической лимфаденопатии происходит по причине нарушения работы иммунитета. То есть основная угроза в этом случае — даже не воспаление лимфоузлов, а риск генерализации процесса из-за того, что защитные силы организма ослабли.
Нарушение функционирования лимфатического узла может привести к застою лимфы — лимфостазу. В народе эту болезнь называют слоновьей. В результате нарушения оттока лимфы, она собирается в одном участке (чаще конечности), что приводит к увеличению размеров части тела.
Опасность специфической лимфаденопатии обуславливается основным заболеванием. В этом случае увеличенные лимфоузлы — это, скорее, симптом, чем болезнь. Если у вас диагностирована такая форма заболевания следует немедленно приступить к лечению и постараться не заразить своих близких.
Профилактика
В силу разнообразия причин и факторов, провоцирующих развитие лимфаденопатии, главной мерой профилактики следует считать своевременное выявление и лечение основных патологий разного генеза.
При этом следует вести здоровый образ жизни, оптимизировать режим физической активности, качество питания, соблюдать правила гигиены и придерживаться рекомендаций, направленных на минимизацию рисков инфицирования и заражения паразитами.
Источник: https://p-87.ru/health/limfadenopatiya/
Лимфаденопатия средостения: причины, лечение, прогноз
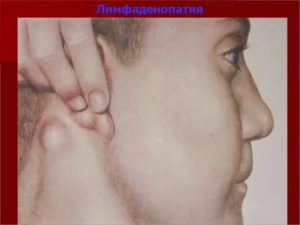
Лимфаденопатия средостения – это увеличение лимфоузлов, локализующихся в области средостения. Патология с трудом поддается диагностике и называется также «медиастинальная лимфаденопатия». Не является самостоятельной, а служит признаком заболевания, протекающего в организме. По МКБ имеет код R59.
Виды и формы заболевания
Средостение представляет собой пространство внутри грудной клетки, окруженное другими органами. В его структуру входит несколько групп лимфоузлов. Разрастание образований средостения бывает односторонним и двухсторонним.
Лимфаденопатия средостения (ЛС) имеет следующие формы:
- локальная, при которой поражается только одно иммунное звено;
- реактивная, возникающая в ответ на проникновение вирусов и бактерий. Обычно имеет слабовыраженную клинику и сходит на нет по мере устранения основной проблемы;
- генерализованная — самый тяжелый вид, затрагивающий сразу несколько групп лимфоузлов.
Заболевание носит острый или хронический характер. В последнем случае симптомы не выражены вовсе или клиническая картина проявляется слабо.
Паратрахеальная лимфаденопатия возникает при увеличении одноименной группы иммунных звеньев, локализующихся по всей длине трахеи. Также выделяют бифуркационные образования, находящиеся в районе деления трахеи (недалеко от главных бронхов). Лимфаденопатия паратрахеальных лимфоузлов выставляется при достижении ими размеров более 45-50 мм.
Причины патологии
Причинами развития лимфаденопатии средостения являются:
- Лимфомы — злокачественные поражения лимфатической ткани. При активной форме этой патологии в процесс вовлекаются как лимфоузлы средостения, так и образования других областей, а также внутренние органы, в которых имеется лимфатическая ткань. Лимфомы с высокой степенью злокачественности иногда прорастают в другие анатомические области.
- Метастазы карцином — злокачественные новообразования, берущие начало из тканей эпителия. Лимфатические узлы средостения часто поражаются в случае рака легкого, реже — при опухолях груди, щитовидки и ЖКТ.
- Заболевания, которые не связаны с онкологическими опухолями. Так, при саркоидозе легких разрастание лимфоидной ткани спровоцировано появлением в ней особых гранулем.
Лимфаденопатия средостения легких в случае бронхогенного рака локализуется в основном с одной стороны. Саркоидоз чаще всего провоцирует увеличение корней легких с двух сторон. Метастазирование злокачественных новообразований, находящихся за пределами груди, способствует поражению медиастинальных лимфатических желез. Это обусловлено физиологическими особенностями лимфооттока.
Рак груди чаще всего затрагивает загрудинные образования, злокачественное поражение щитовидной железы — иммунные звенья верхней части средостения, а онкология органов пищеварительной системы — группы медиастинальных лимфоузлов, находящихся в непосредственной близости от позвоночника.
Признаки медиастинальной лимфаденопатии
Нормальные размеры образований определяются их локализацией, возрастом пациента и местом его проживания. Традиционно норма диаметра лимфоузла средостения у взрослого составляет 1,0-1,5см. Показатели выше такой величины расцениваются как лимфаденопатия и требуют консультации врача.
На ранней стадии, разрастание лимфоидной ткани практически не ощущается. По мере увеличения иммунных звеньев, они начинают сдавливать соседние органы и ткани, провоцируя появление следующих признаков:
- болезненности в груди;
- охриплости голоса;
- кашля и проблем с дыханием;
- трудностям с проглатыванием пищи и слюны;
- отечности шеи, плеч и лица.
Указанные симптомы не являются обязательным признаком медиастинальной лимфаденопатии и могут свидетельствовать о иных отклонениях в организме.
По этой причине лицам, обнаружившим у себя перечисленные проявления, необходимо пройти обследование.
Если у пациента увеличились медиастинальные образования, то в идеале выполняется биопсия, по результатам которой судят о наличии или отсутствии злокачественного новообразования.
При разрастании лимфоидной ткани также могут возникнуть:
- усиленное отделение пота;
- чрезмерная утомляемость;
- похудение без существенной причины;
- слабость во всем теле;
- сбои сердечного ритма;
- отечность конечностей;
- повышение температуры тела.
Лимфаденопатия средостения у детей нередко проявляется чрезмерным отделением пота, особенно по ночам, а также сбивчивым дыханием.
Лимфаденопатия лимфоузлов легких (бронхопульмональная)
Патология зачастую указывает на отклонения в ткани легких. Обычно ее провоцирует туберкулез или саркоидоз. Причиной может быть метастазирование легких, а также их травматическое поражение. У пациента возникает болезненность во время глотания, одышка, частный кашель, лихорадка по ночам и боли в груди.
Лимфаденопатия легкого иногда имеет злокачественную природу. В случае метастазирования тканей, сначала атипичными клетками поражаются иммунные звенья легкого и его корня, затем процесс переходит на образования средостения.
Изменения на снимках компьютерной томографии
Диагностика лимфаденопатии средостения и легочных корней
Выявить заболевание на ранней стадии довольно сложно. Только при его развитии появляются первые клинические симптомы. Обследование пациента, обнаружившего у себя подозрительные изменения, должно проводиться быстро и иметь комплексный характер. Выполняются:
- ОАК, ОАМ;
- биохимия крови;
- рентген грудной клетки;
- ЭКГ и ЭХО-КГ (с целью исключить патологию сердца);
- КТ, МРТ;
- при подозрении на туберкулез — реакция Манту;
- если есть основания полагать саркоидоз — биопсия гранулемы;
- анализ крови на онкологические маркеры.
Лечение заболевания
Терапия лимфаденопатии средостения направлена на устранение фактора, ее спровоцировавшего. Так, при инфекционной природе увеличения лимфоузлов показаны антибактериальные, противовирусные, противопаразитарные, антигрибковые средства. Дополнительно рекомендуются иммуномодуляторы, а также препараты, снимающие воспаление.
Пациентам, у которых был обнаружен туберкулез, требуется лечение в специализированном стационаре на протяжении нескольких месяцев. В этом случае обычно назначаются Рифампицин, Изониазид и др. лекарства. Борьба с саркоидозом предполагает использование системных глюкокортикостероидов и иммуносупрессоров, а также антиоксидантов.
Если лимфаденопатия возникла в результате онкологического процесса, то лечение проводится, исходя из его локализации и стадии. При опухолях маленького размера, а также отсутствии отдаленных очагов метастазирования, выполняется радикальное хирургическое вмешательство. Далее назначаются специальные препараты.
При метастазировании средостения прогноз обычно плохой. Поскольку атипичные клетки уже разошлись по внутренним органам, лечение затруднительно. У пациентов, страдающих от патологии, ликвидируется основная опухоль вместе с соседними лимфоузлами и мышцами, применяются специальные препараты (иногда совместно с лучевой терапией). Дополнительно назначаются глюкокортикоиды и иммунодепрессанты.Профилактических мер в отношении лимфаденопатии средостения нет. Рекомендуется вести правильный образ жизни, отказаться от вредных привычек, заниматься спортом, уделять внимание правильному питанию и, при появлении жалоб, обращаться к врачу.
Источник: https://prolimfouzly.ru/grudnaya-polost/sredosteniya.html
Парааортальная лимфаденопатия: это рак или что, причины
Эндокринолог высшей категории Анна Валерьевна
38461
Дата обновления: Март 2020
В брюшной полости расположено несколько групп лимфатических узлов, которые могут увеличиваться в ответ на действие различных патогенных факторов, в первую очередь инфекций и злокачественных новообразований.
Одной из таких групп являются парааортальные лимфоузлы, располагающиеся рядом с брюшной частью аорты. Патология, характеризующаяся увеличением этой группы узлов, – это парааортальная лимфаденопатия.
Нарушение не является самостоятельной болезнью, в связи с чем требует детального обследования пациента с целью выявления причины патологического состояния.
Суть нарушения
Парааортальная лимфаденопатия может быть связана с инфекционными заболеваниями и патологиями внутренних органов
Парааортальные узлы расположены по всему забрюшинному пространству. Их достаточно много, они локализованы возле печени и селезенки, вдоль брыжейки, вдоль брюшной части аорты. Увеличение этих лимфатических узлов свидетельствует о патологических процессах в организме, в частности, о злокачественных новообразованиях внутренних органов.
По МКБ-10 этот вид нарушения обозначается кодом R59.
Из-за особенности локализации парааортальные узлы не прощупываются, поэтому лимфаденопатию можно заподозрить по косвенным признакам.
Парааортальная лимфаденопатия ассоциируется с таким заболеванием, как рак. В то же время увеличение этой группы лимфатических узлов не всегда указывает на злокачественные процессы. Лимфаденопатия может быть связана с тяжелыми инфекционными заболеваниями и патологиями внутренних органов.
Тем не менее, лимфатические узлы забрюшинного пространства действительно первыми реагируют на злокачественные процессы в организме. Достаточно часто в эту область распространяются метастазы при раке желудка, кишечника, печени и других органов брюшной полости и репродуктивной системы.
Увеличение лимфатических узлов может наблюдаться у любого человека, независимо от возраста и пола. С лимфаденопатией нередко сталкиваются дети, как правило, при тяжелых инфекционных процессах.
Точно диагностировать патологию можно только после прохождения обследования, так как парааортальная лимфаденопатия не имеет специфических симптомов. Обследование необходимо для точного определения причины патологического процесса, затрагивающего лимфатическую систему. Лечение подбирается в зависимости от основного заболевания.
Симптомы и признаки
Как уже упоминалось, болезнь не имеет специфических симптомов, характерных только для лимфаденопатии. Это во многом осложняет своевременную постановку диагноза, так как пациенты связывают недомогания с простудными заболеваниями или гриппом, а не с патологическим процессом в забрюшинном пространстве.
Обратиться к врачу рекомендуется при появлении следующих симптомов:
- общая слабость;
- быстрая утомляемость;
- повышение температуры тела свыше 37 градусов;
- боль в желудке и поясничном отделе;
- тошнота и рвота;
- ухудшение аппетита;
- ощутимое увеличение печени и селезенки.
При увеличении лимфатических узлов забрюшинного пространства слабость становится постоянным спутником пациента. При этом сильная усталость отмечается даже при выполнении простых бытовых действий.
Лимфаденопатии характеризуются устойчивым повышением температуры тела. Показания термометра редко превышают 38 градусов, однако температура остается постоянной. В некоторых случаях отмечается увеличение температуры в первой половине дня и уменьшение ближе к вечеру.
При увеличении забрюшинных лимфатических узлов пациент чувствует дискомфорт в абдоминальной области. Боль скорее тупая и ноющая, а не резкая. При этом она может иррадиировать в поясничный отдел. Это объясняется тем, что увеличенные лимфатические узлы сдавливают нервные окончания, в результате боль чувствуется вне границ патологического очага.Увеличение печени и селезенки обычно не чувствуется, в подавляющем большинстве случаев этот симптом удается выявить только при проведении УЗИ или МРТ. В то же время, если поражено сразу несколько лимфатических узлов, пациент может ощущать чувство давления и тяжести в области печени.
Виды нарушения
Хроническая лимфаденопатия проявляется увеличением печени и может быть диагностирована только на магнитно-резонансной томографии и УЗИ
Все лимфаденопатии характеризуются по особенностям течения и по локализации патологического процесса.
По течению выделяют острую, хроническую и рецидивирующую лимфаденопатию. Острым нарушение является в том случае, если возникло спонтанно, на фоне сильного ослабления иммунной защиты. При этом симптомы, характерные для парааортальной лимфаденопатии, выражены ярко.
Хронической лимфаденопатия будет в том случае, если лечение основного заболевания не было проведено своевременно.
При этом отмечается постоянное увеличение лимфатических узлов, а вот симптомы, такие, как тошнота и боль в желудке, могут полностью отсутствовать.
Как правило, такой тип патологии диагностируется только с помощью УЗИ или МРТ, которые позволяют визуализировать увеличенную печень, селезенку и лимфоузлы.
Рецидивирующей формой называется заболевание, повторно проявившееся в той же зоне спустя некоторое время после лечения основной причины. Это может происходить на фоне обострения хронических заболеваний, которые приводят к увеличению лимфатических узлов (например, ревматоидный артрит).
По локализации выделяют локальную, регионарную (региональную) и генерализованную формы патологии.
Локальной называется лимфаденопатия, затрагивающая 1-2 лимфатических узла в одной зоне. Регионарной формой считается увеличение более двух лимфатических узлов в одной области, например, в брюшной полости. Парааортальных лимфатических узлов много, и увеличение нескольких из них называется регионарной парааортальной лимфаденопатией.Генерализованной формой является нарушение, при котором увеличены лимфатические узлы в трех и более регионарных зонах.
Рак прямой кишки
Первыми симптомами рака прямой кишки при большинстве локализаций рака являются нарушения стула в виде хронических запоров и поносов
В МКБ-10 это опасное заболевание обозначается кодом С20. На начальной стадии развития злокачественного процесса клинические симптомы отсутствуют. Человек может чувствовать упадок сил и слабость, однако не обращать на них внимания, принимая за последствия стресса или переутомления.
Увеличение лимфатических узлов характерно для второй стадии карциномы прямой кишки. При этом наблюдаются симптомы парааортальной лимфаденопатии. На этой стадии пациент должен обратить внимание на ухудшение самочувствия и отправиться к врачу.
В противном случае болезнь быстро переходит в третью стадию, на которой опухоль достигает значительных размеров, что приводит к появлению выраженного дискомфорта.
Первая и вторая стадии достаточно успешно лечатся. При выявлении патологии на первой стадии шанс на успешное излечение – около 90%, на второй стадии – около 78%.
Четвертая стадия рака характеризуется распространением метастазов, в первую очередь поражаются печень и селезенка. Последняя стадия патологии опасна летальным исходом.
Цистит
Относительно безобидной причиной увеличения парааортальных узлов лимфатической системы является воспаление мочевого пузыря, или цистит. С этим заболеванием встречаются преимущественно женщины, у мужчин оно диагностируется редко. Как правило, цистит у мужчин развивается на фоне других патологий, например, пиелонефрита, простатита или заболеваний, передающихся половым путем.
В МКБ-10 болезнь обозначают кодом N30.
Типичные симптомы: частые болезненные позывы к мочеиспусканию, гематурия, спазмы мочевого пузыря. Своевременно обнаруженный цистит хорошо лечится антибиотиками и мочегонными средствами с растительным составом. После устранения причины увеличения лимфатических узлов лимфаденопатия проходит самостоятельно.
Аневризма брюшной аорты
Аневризма брюшной аорты очень опасна и требует своевременной медицинской помощи
Увеличение лимфатических узлов может быть связано с механическим повреждением участков лимфатической или кровеносной системы, например, при аневризме брюшной аорты.
Патология характеризуется расширением участка артерии или выпячиванием ее стенки. Из-за расширения участка аорты происходит механическое сдавливание лимфатических узлов и сосудов, в результате они увеличиваются в размерах.
В МКБ-10 это нарушение обозначается кодом I71.1-71.4.
Патология очень опасна и требует своевременной медицинской помощи. В противном случае существует риск что стенка аневризмы не выдержит давления крови и произойдет ее разрыв, что приводит к летальному исходу.
Принципы лечения
Самолечением заниматься не следует, лучше обратиться к квалифицированному специалисту
Лечить лимфатические узлы без терапии основного заболевания нецелесообразно. По сути, лимфаденопатия не требует специфического лечения, так как проходит после устранения причины. Схема лечения будет зависеть от того, что послужило причиной увеличения парааортальных лимфатических узлов.
При раке проводят химио– и лучевую терапию.
При аневризме брюшной аорты необходима плановая операция, в противном случае эта патология может со временем привести к летальному исходу.
При туберкулезе назначают длительную антибактериальную терапию. Если причиной патологии стал распространенный сифилис, практикуют терапию антибиотиками пенициллинового ряда.
В случае обострения аутоиммунных заболеваний, таких, как ревматоидный артрит, назначается курс терапии глюкокортикостероидами и противовоспалительными средствами.
Самостоятельно определить причину увеличения узлов лимфатической системы невозможно, поэтому не следует заниматься самолечением, рекомендуется довериться квалифицированному специалисту.Источник: https://limfouzel.ru/zabolevaniya/paraaortalnaya-limfadenopatiya/
Паратрахеальная лимфаденопатия
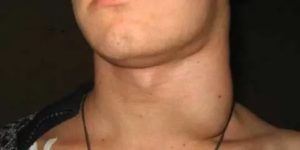
Лимфаденопатия – это патологическое состояние, характеризующееся увеличением лимфатических узлов и являющееся одним из ведущих симптомов многих заболеваний.
Примерно у 1% пациентов со стойкой лимфаденопатией в ходе медицинского обследования выявляют злокачественные новообразования.
Лимфатические узлы представляют собой периферические органы лимфатической системы. Они играют роль своеобразного биологического фильтра, очищающего лимфу, поступающую в них от конечностей и внутренних органов. В теле человека существует порядка 600 лимфатических узлов. Однако пропальпировать можно только паховые, подмышечные и подчелюстные лимфоузлы, т. е. те, что расположены поверхностно.
Виды
В зависимости от количества вовлеченных в патологический процесс лимфатических узлов выделяют следующие виды лимфаденопатии:
- локализованная – увеличение одного лимфатического узла;
- регионарная – увеличение нескольких лимфоузлов, располагающихся в одной-двух смежных анатомических областях, например, подмышечная лимфаденопатия;
- генерализованная – увеличенные лимфоузлы локализуются в нескольких несмежных анатомических областях, например, паховая и шейная аденопатия.
Локализованные лимфаденопатии встречаются значительно чаще (в 75% случаев), чем регионарные или генерализованные. Примерно у 1% пациентов со стойкой лимфаденопатией в ходе медицинского обследования выявляют злокачественные новообразования.
В зависимости от этиологического фактора лимфаденопатия бывает:
- первичная – вызывается первичными опухолевыми поражениями лимфатических узлов;
- вторичная – инфекционная, медикаментозная, метастатическая (вторичный опухолевый процесс).
В свою очередь, инфекционная лимфаденопатия подразделяется на специфическую (обусловлена туберкулезом, сифилисом и другими специфическими инфекциями) и не специфическую.
К развитию паховой лимфаденопатии обычно приводят инфекции, передающиеся половым путем, а болезнь кошачьей царапины сопровождается подмышечной или шейной лимфаденопатией.
По длительности клинического течения выделяют лимфаденопатию острую и хроническую.
Признаки лимфаденопатии
При шейной, паховой или подмышечной лимфаденопатии в соответствующей области наблюдается увеличение лимфатических узлов, от незначительного до заметного невооруженным глазом (от мелкой горошины до гусиного яйца). Их пальпация может быть болезненной. В ряде случаев над увеличенными лимфатическими узлами отмечается покраснение кожных покровов.
Выявить лимфаденопатию висцеральных узлов (мезентеральные, перебронхиальные, лимфоузлы ворот печени) визуально или пальпаторно невозможно, она определяется только в ходе инструментального исследования пациента.
Помимо увеличения лимфатических узлов существует и еще ряд признаков, которые могут сопровождать развитие лимфаденопатии:
- необъяснимая потеря веса тела;
- повышение температуры тела;
- повышенная потливость, особенно в ночное время;
- увеличение печени и селезенки;
- рецидивирующие инфекции верхних дыхательных путей (тонзиллиты, фарингиты).
Источник: https://delhimodi.com/limfadenopatiya/paratrahealnaya-limfadenopatiya.html