Геморрагическое отделяемое
Геморрагия
четверг, марта 20, 2014 — 05:38
Геморрагия (или геморрагический синдром) — заболевание, при котором происходит постоянное либо временное самопроизвольное кровотечение из сосудов в разных местах на теле или в органах человека.
Иными словами, это не что иное, как повышенная склонность организма к кровоточивости. Геморрагия бывает наследственного и приобретённого характера. Существует множество разновидностей этой аномалии в зависимости от того, на каком участке тела она проявляется.
Рассмотрим самые распространённые из них.
Геморрагии в месте инъекции
Это локальные кровотечения, которые происходят при внутримышечных и подкожных инъекциях. При внутривенных инъекциях они могут возникать в случае, если произошло сквозное прокалывание вены. Степень выраженности локальной геморрагии зависит от многих факторов: влияет вводимый препарат, ширина иглы, мастерство медика, проводящего процедуру.
Также оказывает влияние индивидуальное состояние организма и склонность тканей к регенерации.
Внутримышечные инъекции дают более сильно выраженные геморрагии, чем подкожные, по причине большей васкуляризации мышечной ткани.Как правило, через некоторое время, образовавшееся кровяное пятно исчезает само, но в некоторых отдельных случаях может быть назначена заместительная терапия или же приём водорастворимых препаратов.
Геморрагии желудка
Характеризуются выделением крови в области желудка. Могут указывать на эрозивно-геморрагический гастрит и некоторые другие желудочные заболевания. Часто сопровождаются различными изменениями слизистой оболочки желудка как воспалительного, так и эрозивного свойства. Причины таких внутрислизистых геморрагий — самые различные.
Из признаков — ощутимое сердцебиение, недомогание, кружение головы, тошнота; иногда — лихорадочные проявления, потеря аппетита. Очень характерный симптом — рвота, напоминающая кофейную гущу. В качестве лечения назначают адсорбенты, обволакивающие, обезболивающие медикаменты, антибиотики.
Обязательно строгое соблюдение предписанной диеты.
Геморрагии глаза
Причиной бывает, как правило, сильное и продолжительное переутомление, вызванное напряжением глазных сосудов при выполнении мелкой кропотливой работы.
Данное явление обычно безболезненно, но человеку кажется, будто перед ним маячат разноцветные или тёмные фигуры, переходящие друг в друга, сливающиеся, расходящиеся, постоянно меняющие форму и мешающие смотреть.
В качестве профилактики врачи рекомендуют употреблять витамин С, способствующий размягчению стенок артерий. Не рекомендуется резко наклоняться; напротив, нужно стараться больше отдыхать. Существует много народных рецептов против кровоизлияний в глаз, и при не очень тяжёлых случаях они вполне эффективны.
Если же глазные геморрагии носят регулярный и обширный характер, то необходимо проконсультироваться у специалиста — офтальмолога. Кроме этого, любая травма головы, которая привела к боли или кровотечению в области глаза, требует незамедлительного посещения врача.
Гемморагиии подногтевые и кожные
Подногтевые геморрагии существуют двух типов. Для первого характерно образование под ногтями пятен разного размера и различного цвета — от розового до ярко-красного. Иначе такое заболевание может называться синдромом масляных пятен.
Второй вид характеризуется образованиями в виде полос бурого, красного или чёрного цветов; таким образом проявляется разрыв капилляров.
В качестве лечения назначаются витаминные комплексы, антибактериальные мази, крема с содержанием кальция, лосьоны.
Геморрагии на коже получаются при кровоизлияниях под кожу либо при проникновении эритроцитов через сосудистые стенки в кожные ткани. Имеют вид пятен на коже или точечных геморрагий в виде россыпей. Могут менять цвет, сливаться друг с другом.Поначалу, как правило, они ярко-красного цвета, затем изменяют цвет на багровый, синий, зеленоватый, потом становятся буро-жёлтым. Изменения цвета определяются изменением гемоглобина. По сути, это гематома.
Лечение обычно не требуется, пятна через некоторое время исчезают самостоятельно.
Экспульсивная геморрагия
Довольно редкое и тяжёлое осложнение, возникающее после операций на глазном яблоке при катаракте и других заболеваниях. Может начаться уже в момент операции, но обычно развивается на ранних стадиях послеоперационного периода.
При этом виде геморрагии происходит повреждение задних цилиарных артерий. Считается, что гипертония, атеросклероз, глазная гипертензия являются предрасполагающими факторами к этому виду кровоизлияний.
Поэтому во время подготовки больного к операции подобные данные должны учитываться. Сопровождается тошнотой, рвотой, сильной болью в глазу и голове. В особо тяжёлых случаях возможно выталкивание содержимого глаза кровяным напором из раны.
В качестве противодействующих методов применяют эвакуацию крови через разрез склеры. Также необходимо как можно быстрее и плотнее зашить рану после операции.
Субарахноидальная геморрагия
Это излияние крови в субарахноидальное пространство. Разрыв аневризмы — наиболее часто встречающаяся причина этого заболевания.
Сопровождается внезапно наступившей острой головной болью, часто бывает при этом нарушение сознания либо его потеря. Нередко отмечаются явления менингизма, а также гидроцефалии. Диагностика производится на основе результатов КТ и ЦСЖ.
Лечение заключается в нейрохирургическом вмешательстве и симптоматическом воздействии и проводится в специализированных клиниках.
Различные виды геморрагии на фото выглядят весьма устрашающе, в чём можно убедиться, просмотрев их в интернете. Не стоит думать, что это просто синяк, который сам пройдёт. Хотя некоторые виды геморрагий не требуют лечения, тем не менее, существуют и довольно опасные разновидности, которые, если их не лечить, могут привести к самым разнообразным проблемам со здоровьем в будущем.
Невылеченные геморрагии могут стать причиной разных внутренних воспалительных процессов, поспособствовать развитию очагов инфекций в организме и привести к самым непредсказуемым и тяжёлым последствиям.
В числе всех прочих осложнений может также быть и бесплодие – один из самых печальных диагнозов для человека.
Поэтому при геморрагиях лучше всего не пускать дело на самотёк, а обратиться к врачу за помощью.Источник: https://www.probirka.org/biblio/entsiklopediya-zabolevanij/g/6965-gemorragiya-1
Геморрагии — это что такое? Причины и лечение геморрагии
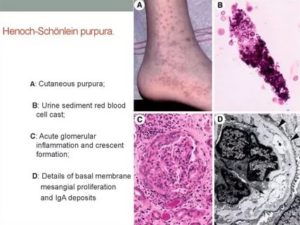
Геморрагии — этокровоизлияния разной степени тяжести в разных участках организма. Причиной этого недуга могут выступать как внешние, так и внутренне патологии. Очень часто геморрагии выражаются в накоплении крови внутри ткани, но бывают случаи выхода крови во внешнюю среду.
Почему возникают геморрагии?
Причиной кровотечений зачастую выступает высокая проницаемость стенки сосуда или его нарушение. Нарушение целостности сосуда происходит вследствие механических травм. Причинами же, по которым кровь просачивается через стенки сосудов, являются:
-врожденные генетические патологии (гемофилия);
-приобретенная патология кровеноской системы (тромбоцитопатия, нарушение свертывания крови, ДВС-синдром и гемморагический васкулит);
-заболевания дерматологического характера, такие как псориаз и хронические дерматозы.
Практически все виды геморрагий имеют тесную связь с психологической напряженностью, депрессией и приемом гормональных лекарственных средств.
Виды геморрагии по причинам возникновения
В зависимости от причин возникновения геморрагии делятся на три вида:
-кровотечение, возникшее из-за механического повреждения сосуда;
-кровотечение, которое возникло в ледствие уменьшения толщины стенок сосуда;
·кровотечение, вызванное нарушением целостности стенок кровеносных сосудов вследствие воздействия некоторых химических веществ или инфекций.
Виды геморрагии по местоположению
Геморрагии можно условно поделить на:
·внутренние (кровоизлияние в органы и ткани);
·внешние;
·паренхиматозные (кровотечение из тканей, образующих органы);
·артериальные (интенсивное вытекание крови из поврежденных артерий);
·венозные (более спокойное кровотечение из поврежденных вен);
·капиллярные (кровотечение из мелких сосудов).
Основные симптомы внутреннего кровотечения
Проявления геморрагии зависят от вида кровотечения и его локализации. В то время, как внешнее кровотечение обнаружить довольно просто, внутреннее кровотечение довольно часто неощутимо. Выявить его можно по ряду специфических симптомов, таких как:
- общее недомогание;
- головокружение и обморочное состояние;
- неестественная бледность кожи;
- апатия, сонливость;
- тахикардия;
- снижение артериального давления.
Это общие симптомы внутренних кровотечений. Существует и ряд специфических признаков, характерных для отдельных видов геморрагий.
Геморрагии в месте инъекции. Что это?
Очень часто после инъекции в процессе лечения случаются осложнения. Возникающие вследствие внутримышечных инъекций геморрагии — это локальное кровотечение, возникающее по причине повреждения тканей.
Как правило, со временем образовавшееся кровяное пятно проходит само, но в некоторых случаях врач назначает прием водорастворимых препаратов.
Кровотечение вследствие внутривенных инъекций возникает из-за сквозного прокалывания сосуда и не так ярко выражается, как при уколах в мышцу.
Почему возникают кожные геморрагии?
В большинстве случаев геморрагии на коже возникают из-за кровоизлияния или просачивания крови через стенку сосуда в кожные ткани. Они выглядят как пятна кровяного оттенка на коже.
На протяжении всего времени заболевания геморрагии на поверхности кожи имеют свойство менять свой цвет с ярко-красного до зеленовато-желтого. Особого лечения в этом случае не предусмотрено. Со временем эти пятна рассасываются сами.
К числу кожных геморрагий можно отнести гематомы.
Геморрагии желудочно-кишечного тракта
В случае поражения органов желудочно-кишечной системы часто возникают кровотечения, так называемые подслизистые геморрагии. Этот вид кровоизлияний являет собой особую опасность, так как имеет свойство некоторое время протекать без видимых симптомов.
У человека, столкнувшегося с этим видом кровотечения, в первую очередь появляются общее недомогание, беспричинная тошнота, головокружение.
В данном случае пациент должен находиться под присмотром врача и пройти специально назначенный курс медикаментозного лечения.
Почему геморрагии опасны?
Геморрагии — это довольно коварное явление. Его серьезность напрямую зависит от площади поврежденного участка и интенсивности кровотечения.
И хотя такие мелкие травмы, как правило, рассасываются сами, бывают случаи, когда место кровоизлияния нагнаивается, что требует хирургического вмешательства.
Иногда геморрагии могут разрушать ткани, что тоже может привести к тяжелым последствиям. В этом случае очень опасны кровоизлияния в мозг, легкие и сердце.
К какому врачу пойти?
Какой бы характер не носили геморрагии, причины их возникновения должны быть выявлены в кратчайшие сроки. С этой проблемой вам поможет разобраться ваш участковый терапевт, а также врачи более узкого профиля, например гематолог, эндокринолог, дерматолог или инфекционист.
Как проходит диагностика? Правильная постановка диагноза
Врач может поставить вам диагноз даже после осмотра. Но для более точной диагностики нужно будет сдавать общий анализ крови и исследовать ее на свертываемость (коагулограмма). В отдельных случаях врач может назначить проведение бактериологического исследования крови, и уже на основе этих исследований решить вопрос с лечением.
Первая медицинская помощь при кровотечении
Как мы уже выяснили, геморрагии — это вытекание крови из кровеносных сосудов вследствие их повреждения. Поэтому первое, что можно сделать при незначительном кровоизлиянии — это приложить к травмированному месту что-то холодное,что поможет снизить интенсивность кровотечения. Дальнейшая помощь должна проводиться в зависимости от вида кровотечения.
Венозное кровотечение легко определить по цвету вытекаемой крови — она будет тёмно-красного бордового цвета. Течь такая кровь будет медленно, но непрерывно. Первая помощь при травме — наложение жгута ниже 10-15 см от раны и тугая повязка.
Обязательно необходимо пометить время наложения жгута, вложив бумажку с помеченным временем наложения. Если рана небольшая, то вместо жгута можно рану обмотать повязкой, так как венозные сосуды имеют возможность спадать и самозатягиваться.
Артериальное кровотечение
Оно отличается от венозного. Кровь из такой раны ярко-красного цвета и будет бить фонтаном. Необходимо немедленно наложить жгут, так как без остановки кровотечения человек может умереть буквально за минуту.
Жгут накладывают выше раны на 10-15 см, а на рану нужно поместить повязку. Жгут накладывается на 1-2 часа.
Через это время его необходимо приспустить на 3-5 минут, чтобы кровь проциркулировала по конечности, иначе застоявшаяся кровь накопит токсины и при снятии жгута человек рискует получить шок и умереть.
Что касается капиллярных кровотечений, то они серьезной опасности не несут (кроме травм у людей, страдающих плохой свертываемостью крови). В таком случае рану необходимо обработать и перевязать.
Также для остановки подобных кровотечений можно использовать современные кровоостанавливающие средства вроде «Целокса» и «Гемостопа». Гранулы порошка помогают свернуть кровь, создавая подобие желе. Но лечить подобную рану будет тяжелее.
Внутреннее кровотечение одно из самых тяжёлых: здесь нужно обязательно обратиться в больницу. На месте можно только приложить холод к больному месту и немедленно отправить пострадавшего в больницу или вызвать «Скорую помощь». До приезда врачей больной должен находиться в спокойном положении и как можно меньше двигаться.
Как избавиться от геморрагий
Лечение геморрагия проводится после детального медицинского обследования.
При установлении диагноза и назначении лечения доктор должен учитывать тот факт, что некоторые формы заболевания склонны к развитию неприятных осложнений.
Именно поэтому каждый этап лечения должен проходить под присмотром врача. При осложнениях могут возникать воспалительные процессы, способные в некоторых случаях привести даже к летальному исходу.
Чтобы не усугублять проблему, нужно сразу обратиться за медицинской помощью. И только после окончательного вывода врача назначается лечение.
В зависимости от состояния больного, клинической формы геморрагии и склонности к осложнениям, устанавливается целесообразность лекарственного лечения проблемы.К примеру, при незначительных подкожных кровоизлияниях часто не применяется медикаментозное лечение.
А вот при кожных геморрагиях больших размеров используют местное лечение в виде нанесения гепариновой или троксевазиновой мази на пораженные участки два раза в сутки.
Источник: https://FB.ru/article/197681/gemorragii---eto-chto-takoe-prichinyi-i-lechenie-gemorragii
Геморрагическая пневмония: симптомы, причины и лечение
Геморрагическая пневмония – воспаление легких, сопровождающееся расплавлением легочной ткани. Заболевание развивается на фоне чумы, сибирской язвы или гриппа.
Пневмония геморрагического типа сопровождается выраженной симптоматикой и при отсутствии своевременной терапии приводит к возникновению тяжелых осложнений. Лечение проводится консервативным путем.
Общие сведения
Что такое геморрагическая пневмония? Это тяжелая форма воспаления легких, при которой в интерстициальной ткани и альвеолах скапливается геморрагический или серозно-геморрагический экссудат.
Заболевание может носить острый вирусный или бактериальный характер и развивается чаще всего у взрослых, страдающих от патологий сердечно-сосудистой и бронхолегочной систем.
Большинство клинических случаев диагностируется преимущественно в периоды вспышек ОРВИ. Такой воспалительный процесс часто приводит к летальному исходу.
Патогенез заболевания
Пневмония геморрагическая – это воспалительный процесс, который протекает с наличием большого количества эритроцитов в бронхиальном секрете. Патогенез заболевания выглядит следующим образом:
- Возбудитель проникает в легкие бронхогенным (из выше расположенных дыхательных путей) или гематогенным (по кровеносному руслу) путем. Также патогенные микроорганизмы могут попасть в легочную ткань из соседних органов.
- На фоне ослабленной местной бронхопульмональной защиты возбудитель проникает в нижние отделы легких, вызывая воспалительный процесс.
- Вследствие активизации действия бактериальной или вирусной инфекции развивается отек, поражаются мембраны сосудов, и нарушается кровоток.
- На фоне повышенной проницаемости кровеносных сосудов в альвеолы проникает множество эритроцитов. Таким образом, экссудат приобретает геморрагический характер.
- Воспалительный процесс стремительно развивается, поражая весь орган. Возникают некротические изменения.
Гидрофильные свойства и pH крови и тканей, находящихся в очаге воспаления, повышаются, в результате чего патологический экссудат остается жидким, а не сворачивается, как кровь при кровоизлияниях. Воспаленный участок плотный, темно-красного окраса.
Причины возникновения
Основной причиной возникновения геморрагической пневмонии является поражение легкого тяжелыми бактериальными или вирусными инфекциями. В большинстве случаев патология развивается на фоне острой респираторно вирусной инфекции (ОРВИ). Также воспалительный процесс в легочной ткани может быть вызван такими заболеваниями:
- сибирская язва;
- чума;
- туберкулез;
- оспа;
- сыпной, брюшной тиф;
- паратиф.
Кроме того, болезнь может возникнуть в результате стафилококковой, пневмококковой инфекции, или на фоне поражения организма токсинами, сильнодействующими веществами.
Группа риска
Заболеть геморрагической пневмонией можно в любом возрасте, однако в основном в группе риска находятся мужчины и женщины в возрасте от 25 до 45 лет. Вероятность развития заболевания повышается при наличии следующих предрасполагающих факторов:
- сердечно-сосудистые патологии;
- заболевания эндокринной системы;
- иммунные нарушения;
- длительные респираторные заболевания;
- вредные привычки;
- ожирение;
- беременность (2,3 триместр).
Часто геморрагическое воспаление легких развивается в холодное время года, во время эпидемий инфекционных заболеваний.
Симптомы
Клиническая картина геморрагической пневмонии зависит от характера ее появления.
Если воспаление имеет вирусную природу и возникло на фоне бронхолегочного заболевания, то первые признаки проявляются уже в первые 3 дня.
Воспалительный процесс вирусно-бактериальной этиологии, возникающий на фоне других болезней, развивается не так стремительно, первичные симптомы наблюдаются на 4-6 сутки.
В начале развития геморрагическая пневмония при гриппе проявляется такими симптомами:
- кашель;
- боль в горле;
- боль в области грудины;
- гипертермия;
- одышка (может появляться на вдохе и на выдохе).
Симптоматика нарастает, спустя несколько дней от начала инфицирования дополнительно появляются следующие признаки:
- тахикардия;
- гипотония;
- цианоз;
- носовые кровотечения.
Важным признаком заболевания является кровохарканье. Вначале в отделяемой мокроте присутствует незначительное количество кровяных прожилок, но по мере прогрессирования воспаления крови становится гораздо больше. Общее состояние больного тяжелое, наблюдается выраженная интоксикация, сопровождающаяся такими симптомами:
- озноб;
- гипергидроз;
- снижение трудоспособности;
- вялость, слабость;
- отсутствие аппетита;
- нарушение сна;
- мигрени.
Клиническая картина возникает мгновенно и стремительно прогрессирует, достигая своего пика всего за 7-14 дней.
Диагностика
Геморрагические пневмонии представляют серьезную опасность для жизни, поэтому важно провести диагностику на ранней стадии развития воспаления. Подозрения на пневмонию у врача могут возникнуть уже после опроса и осмотра пациента.
Однако для постановки точного диагноза и выявления особенностей течения воспалительного процесса необходимо проведение ряда инструментально-лабораторных исследований:
- анализ крови (отмечается лейкоцитоз, повышение нейтрофилов и лимфоцитопения);
- микроскопия мокроты (обнаруживаются эритроциты и патогенные микроорганизмы);
- бакпосев (определяется чувствительность возбудителя к антибиотикам);
- рентгенография (наблюдается деформация сосудистого рисунка, обширное затемнение легочных полей);
- бронхоскопия.
Также могут назначаться следующие методы диагностики:
- УЗИ;
- спирография;
- КТ, МРТ;
- МСКТ.
Очень важно провести дифференциальную диагностику, в ходе которой исключается наличие небактериальной пневмонии, бронхита, альвеолита, а также туберкулеза, кандидоза легких и некоторых других патологических состояний. Обязательно нужно проконсультироваться с пульмонологом и инфекционистом.
Методы лечения
Лечение пневмонии геморрагического типа должно проводиться незамедлительно, в стационарных условиях. Больные с подозрением на данную патологию госпитализируются в отделение интенсивной терапии или реанимацию (в тяжелых случаях). Комплексный подход подразумевает прием следующих медикаментозных средств:
- противовирусные препараты: Номидес, Арбидол;
- антибиотики: Цефотаксим, Азитромицин;
- интерфероны: Альтевир, Гриппферон;
- глюкокортикоиды: Дексаметазон, Преднизолон.
Помимо этого назначаются средства для повышения иммунитета (иммуномодуляторы, витаминные комплексы), человеческий иммуноглобулин. Дополнительно могут проводиться следующие мероприятия:
- инфузионная терапия (осуществляется дезинтоксикация организма);
- переливание плазмы крови;
- неинвазивная, искусственная вентиляция легких.
В процессе лечения больной должен находиться под постоянным контролем специалиста и соблюдать постельный режим. Самостоятельное лечение и терапия народной медициной в данном случае невозможна.
Возможные осложнения
Что такое пневмония геморрагическая и чем она грозит? Это особая форма воспаления легких, отличительной чертой которой является стремительное прогрессирование патологического процесса, сопровождающееся кровохарканьем.
Если терапия не была начата вовремя, то через неделю от начала развития заболевания начинают развиваться следующие осложнения:
- дыхательная недостаточность;
- отек легкого;
- ДВС-синдром;
- полиорганная недостаточность.
К течению пневмонии могут присоединиться такие патологии:
- абсцесс легкого;
- плеврит;
- энцефалит;
- френит;
- медиастинит;
- перитонит.
Также на фоне воспалительного процесса у больного могут развиться такие опасные состояния, как инфаркт или гангрена легкого. При дальнейшем прогрессировании инфекция поражает кровеносную систему и другие органы, значительно ухудшая состояние всего организма. В самых тяжелых случаях развивается сепсис и наступает летальный исход.
Прогноз
Сказать, какой будет исход в том или ином клиническом случае, довольно сложно, так как прогноз при геморрагической пневмонии зависит от многих факторов:
- этиология заболевания;
- общее состояние организма;
- наличие осложнений;
- тяжесть течения воспаления;
- возраст больного.
Еще один важный момент – это скорость начала интенсивной терапии. Если лечение было начато своевременно, то улучшение состояния пациента наблюдается уже через пару недель.
Рентгенографические признаки воспаления сохраняются еще в течение 2-3 месяцев. В запущенных случаях при отсутствии интенсивной терапии смерть может наступить уже в первые дни. Особенно высока вероятность летального исхода, если геморрагическая пневмония развилась на фоне язвы, тифа или чумы.
Профилактика болезни
Предупредить развитие геморрагической пневмонии можно, если соблюдать следующие меры профилактики:
- укреплять иммунитет;
- избавиться от вредных привычек (курение, употребление алкоголя);
- избегать общения с людьми, болеющими простудой или гриппом;
- своевременно лечить имеющиеся заболевания;
- не заниматься самолечением;
- проходить регулярный профилактический медосмотр;
- делать вакцинации от гриппа и прочих инфекций.
Избежать развития воспалительного процесса и возможных тяжелых осложнений можно, если заниматься профилактикой, а также диагностировать и лечить затяжные болезни респираторной системы.
Федорова Людмила Пульмонолог, иммунолог, терапевт
Источник: https://respimed.ru/pulmonologiya/gemorragicheskaya-pnevmoniya-pri-grippe.html
Геморрагический синдром: причины и формы, течение, диагностика, лечение
Геморрагический синдром – сложный симптомокомплекс, обусловленный дисфункцией системы гемостаза, которая в норме сохраняет жидкое состояние крови, поддерживает структурную целостность сосудистой стенки и обеспечивает ее быстрое тромбирование при повреждении.
Синдром является клиническим проявлением различных заболеваний и отличается многообразием этиопатогенетических факторов. У больных при нарушении гемостаза повышается кровоточивость, возникают наружные и внутренние кровотечения.
Самой частой разновидностью последних является кровоизлияние – выход крови из сосуда и ее скопление в тканях, органах и полостях.
Синдром в острой и хронической форме имеет существенные отличия в отношении диагностических критериев, принципов оказания медицинской помощи и прогноза на выздоровление.
Развитию геморрагического синдрома подвержены лица любого возраста — как новорожденные дети, так и пожилые люди. Синдром поражает женщин значительно чаще, чем мужчин. Причинами его развития являются внутренние заболевания и внешние воздействия.
Кровь вытекает из кровеносного сосуда через поврежденную зону. У больных на коже появляются геморрагии, начинают кровоточить слизистые оболочки, возникают внутренние кровотечения.
Симптоматика аномалии определяется местом локализации имеющегося дефекта.
Острая форма требует экстренного лечения, а хроническая – комплексного подхода. Основная цель терапевтических мероприятий – улучшение процесса свертывания крови. Когда больные теряют много крови, необходимо оказать срочную медицинскую помощь.
Этиопатогенез
Геморрагический синдром — результат нарушения звеньев системы гемостаза. Обычно поражаются стенки сосудов, изменяется строение и число тромбоцитов, нарушаются процессы коагуляции.
Согласно этиопатогенетической классификации существуют две основные формы синдрома:
- Наследственная или первичная форма является генетически детерминированной: у больного имеется дефектный ген, кодирующий работу всей системы гемостаза или ее отдельных элементов — тромбоцитарных клеток, плазменных факторов и эндотелия сосудов. К наследственным формам относятся тромбоцитопатии, гемофилия, болезнь Виллебранда-Диана.
- Приобретенная или вторичная форма — следствие воспаления аутоиммунного происхождения, поражающего сосудистую стенку, а также различных травм, метаболических расстройств или тяжелой лекарственной интоксикации. У больных чаще всего диагностируют вторичную тромбоцитопению и тромбоцитопатию, ДВС-синдром. Сюда же относят лекарственную и психогенную формы. Первая связана с приемом препаратов, подавляющих процесс агрегации тромбоцитов и их коагуляции — слипания мелких частиц в более крупные. Вторую форму больные сами вызывают у себя вследствие расстройства психики.
Существует целый ряд заболеваний, проявляющихся признаками синдрома. К ним относятся:
- гепатит,
- онкопатология,
- острые инфекции вирусной этиологии,
- цирроз печени,
- лейкозы,
- васкулиты,
- геморроидальный синдром.
Спровоцировать развитие патологии могут частые гемотрансфузии, травматическое повреждение, шок.
У новорожденных детей недуг развивается в результате следующих причин:
- применение беременной женщиной лекарств из группы салицилатов, фенобарбитала, антибиотиков, противотуберкулезных средств,
- патологическая беременность,
- кислородное голодания плода в утробе матери,
- недоношенность,
- неопластическое поражение соединительнотканных волокон,
- недостаток витамина К,
- синдром мальабсорбции,
- наличие у матери заболеваний из группы риска.
Геморрагический синдром у новорожденного может проявиться клинически в первый день жизни, но чаще симптомы возникают на 5-7 сутки.
Патогенез
Патогенетические основы синдрома:
- Вазопатии возникают преимущественно у подростков, характеризуются поражением стенки сосудов и сопровождаются вторичным развитием тромбоцитарных нарушений и дисфункции всей свертывающей системы.
- Гипокоагуляция — патологическое состояние, обусловленное пониженной выработкой плазменных факторов и повышенной активностью системы фибринолиза. Этот процесс лежит в основе синдрома, возникающего при наследственных коагулопатиях.
- Тромбоцитопения и тромбоцитопатия — результат интенсивной деструкции тромбоцитов или дисфункции костного мозга. Такой механизм развития синдрома характерен для приобретенных гематологических болезней, аутоиммунных расстройств, бактериальных и вирусных инфекций, онкопатологии, последствий радиационного излучения. При тромбоцитопатии нарушаются функции тромбоцитов, а их количество не изменяется. Тромбоцитопеническая форма возникает при резком падении тромбоцитарных клеток в крови. При этом функции их остаются неизменными.
В основе патогенеза геморрагического синдрома может лежать один или несколько патологических процессов:
- нарушение свертываемости,
- изменение строения коллагенового волокна и свойств фибриногена,
- угнетение трофической функции ЦНС,
- подавление продукции новых тромбоцитарных клеток или их чрезмерная деструкция,
- разжижение крови,
- изменение нормальной структуры и функции стенок микрососудов,
- гипопродукция факторов плазмы или их избыточное потребление,
- увеличение активности системы фибринолиза.
Симптоматика
Клиника патологии включает признаки, объединенные в несколько синдромов:
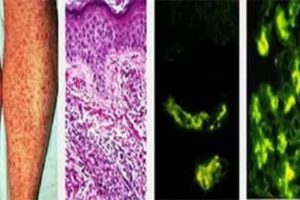
- Кожный синдром характеризуется появлением на коже мелких точечных красных кровяных высыпаний — петехий, крупных кровоподтеков — экхимозов и гематом.
- Внутренние и наружные кровотечения — носовые, десневые, пищеводные, маточные, желудочно-кишечные.
- Кровоизлияния в суставную полость и межмышечное пространство, частично или полностью обездвиживающее больного.
- Болевой синдром различной степени выраженности.
- Анемический синдром — результат кровопотери.
Существуют различные клинические варианты патологии: гематомный, петехиально-синячковый, смешанный и другие. Все они имеют разную симптоматику и этиологию.
- Гематомный вариант очень тяжело переносится больными. Он возникает при гемофилии и характеризуется обильным излитием крови в мышцы и суставы. Происходит это самопроизвольно или под воздействием даже незначительного травмирующего фактора. В наибольшей степени поражаются тазовые, коленные, плечевые и локтевые суставы. Основными проявлениями недуга являются: резкая боль, отек околосуставных тканей, деформация и дисфункция сустава, ограничение физической активности больного. Во время диагностики определяется положительный симптом флюктуации, указывающий на наличие жидкости в замкнутой суставной полости — крови. Гемартроз всегда сопровождается появлением больших гематом на коже. Последствия гематомной формы – хронический синовит, деструкция хрящей и костей, деформирующий артроз.
- Петехиально-пятнистый вариант развивается, когда изменяется структура и число тромбоцитарных клеток. Деформированные тромбоциты или их дефицит — причины нарушения свертываемости крови. Данный тип расстройства проявляется небольшими ярко-красными пятнами, возникающими на любом участке тела и не исчезающими при давлении. Даже незначительное травмирование больного приводит к внутрикожным кровоизлияниям и точечным геморрагиям.
- Смешанный вариант характеризуется кровоизлияниями в межмышечное пространство и внутрь кожи с появлением на ней крупных гематом и точечных петехий. При этом внутрисуставные кровоизлияния и признаки гемартроза отсутствуют. Синяки обычно обширные, болезненные и плотные.
- Васкулитно-пурпурный вариант сопровождается появлением ярко-красной или синюшной сыпи на пигментированной коже ног. Ее элементы имеют небольшие размеры и плотную консистенцию. Они окружены пигментированным ободком, возвышаются над кожным покровом, постепенно отмирают и покрываются корками. Эта форма обусловлена аутоиммунным или инфекционным воспалением эндотелия микрососудов — капилляров, артериол и венул.
- Ангиоматозный вариант обусловлен поражением сосудистой стенки и имеет специфическую симптоматику. Отличительные черты этого типа – повторяющийся, упорный характер кровотечений, дисплазия сосудов, отсутствие подкожных кровоизлияний. Чаще всего больные жалуются на течение крови из носа, которое считается в данном случае опасным для жизни. Возможны желудочные, кишечные, легочные кровотечения.
- Отечно-геморрагический вариант синдрома развивается у новорожденных, испытывавших внутриутробно гипоксию, и характеризуется изменениями в легочной ткани. У только что родившихся детей появляются признаки дыхательной недостаточности в виде выделения кровавой пены из респираторного тракта. Больные дети погибают сразу после рождения.
Приобретенная форма синдрома – проявление различных заболеваний. Именно поэтому его клиническая картина включает неспецифические симптомы, характерные для первичного патологического процесса.
У новорожденных синдром проявляется:
- гематурией,
- выделением крови из влагалища,
- постоянным появлением крови из пупочной ранки,
- частыми носовыми кровотечениями,
- кровоизлиянием в мозг.
Диагностические мероприятия
Диагностика синдрома направлена на установление его причины для ее дальнейшего устранения в ходе лечения. Она заключается в правильной оценке клинических признаков и результатов лабораторно-инструментальных исследований. Специалисты начинают диагностику с тщательного сбора анамнеза, выслушивания жалоб пациента и внимательного осмотра его кожных покровов.
- Во время опроса врачи интересуются наличием и характером кровотечений, а во время осмотра изучают сыпь на коже и гематомы около суставов.
- Сбор анамнеза необходим для выяснения первичного или вторичного характера заболевания, наличия сопутствующих патологий, времени возникновения основных симптомов.
- В коагулограмме определяют факторы свертывания, тромбоцитарный и коагуляционный компоненты гемостаза, уровень фибриногена и протромбина.
- В общем анализе крови подсчитывают число тромбоцитов, выявляют признаки воспаления, а в иммунограмме — уровень иммуноглобулинов каждого вида.
- Ультразвуковое исследование, стернальная пункция и гистологический анализ биоптата костного мозга проводятся по показаниям.
Если больной поступает в стационар с острой формой патологии, ему требуется неотложная помощь – остановка кровотечения и восстановление гемостаза. Таким больным диагностику проводят после экстренного лечения, когда их состояние станет стабильным.
Лечебный процесс
Чтобы справиться с геморрагическим синдромом, необходимо определить его причину. Тактику лечения синдрома выбирают в зависимости от его варианта, стадии, степени тяжести процесса и наличия сопутствующих расстройств.
Всех больных госпитализируют в медицинское учреждение, останавливают кровотечение, восполняют недостаток витамина K, а затем приступают к медикаментозному лечению, целью которого является восстановление полноценной работы свертывающей системы крови. Лечащий врач назначает лекарства и подбирает терапевтические манипуляции индивидуально каждому больному. Во время проведения медицинских процедур необходим непрерывный мониторинг показателей давления, температуры, пульса и дыхания.
Схема лечения гемофилии:
- Гемотрансфузионная терапия – переливание крови напрямую от донора, введение свежезамороженной плазмы;
- Коагулянты прямого действия – хроматографически очищенные лиофилизированные препараты человеческой плазмы крови, содержащие фактор свертывания VIII и комплексный фактор IX, а также рекомбинантный препарат фактора VII;
- Кровоостанавливающие препараты — прямые гемостатики «Фибриноген», «Тромбин», косвенные коагулянты «Менадион»;
- Введение кортикостероидов «Кеналога» или «Дипроспана» в полость сустава после аспирации крови;
- Во время ремиссии — ЛФК, магнитотерапия, электрофорез и прочие рассасывающие физиотерапевтические процедуры,
- При осложнениях – хирургическое вмешательство.
Общая схема лечения коагулопатии:
- Антигеморрагические средства – «Викасол», «Дицинон», «Контривен»;
- Ингибиторы фибринолиза – «Апротинин», «Аминокапроновая кислота», «Транексамовая кислота»;
- Стимулятор адгезии и агрегации тромбоцитов – «Этамзилат»;
- Инфузионное введение плазмы, тромбоцитарной или эритроцитарной массы, кровезаменителей, коллоидных и кристаллоидных растворов;
- «Соматотропный гормон».
Лечение ДВС-синдрома:
- «Гепарин» в стадии гиперкоагуляции,
- «Контрикал» в стадии гипокоагуляции.
При тромбоцитопенической пурпуре назначают больным:
- Гормонотерапию кортикостероидами – «Преднизолоном»,
- Химиотерапию цитостатиками – «Циклоспорином»,
- Плазмаферез,
- Удаление селезенки.
Геморрагические телеангиэктазии лечат консервативно путем проведения малоинвазивных методик — склеротерапии или озонотерапии, а также оперативно — с помощью лазерной коррекции, электрокоагуляции, криодеструкции жидким азотом или радиоволновой хирургии.
Всем больным, независимо от варианта синдрома и его первопричины, назначают железосодержащие препараты – «Тардиферон», «Хеферол», «Ферронат».
Профилактика и прогноз
Мероприятия, позволяющие избежать развития синдрома:
- Употребление продуктов с высоким содержание белка и витамина К,
- Исключение травматических повреждений,
- Генетическое консультирование супружеских пар перед зачатием,
- Регулярное обследование больных,
- Диспансеризация здоровых людей.
Геморрагический синдром легкой степени имеет благоприятный прогноз при условии, что будет проведено своевременное и правильное лечение. Если синдром обнаружили поздно и сразу не стали лечить, возникают тяжелые осложнения, нередко приводящие к смерти больного.
К ним относятся: обильные кровопотери, кровоизлияния в головной мозг, нарушение работы сердца и почек, дисфункция надпочечников, гиповолемический шок.
Чтобы избежать развития негативных последствий синдрома, следует при первых симптомах патологии сразу же обратиться к врачу.
: специалист о геморрагическом синдроме
Источник: https://sindrom.info/gemorragicheskij/