Уплотнение в лёгком что это
После воспаления легких уплотнение в легких — Терапевт Антонов
Плевродиафрагмальные спайки – это разросшиеся соединительные ткани, находящиеся между серозными оболочками полости плевры (ткань, покрывающая стенки грудного отдела и легких).
Уплотнения в легких могут быть как единичными, так и множественными. Нередко остаточные изменения становятся результатом ранее перенесенного воспаления легких.
В медицине они имеют и другие названия – синехия, плевропульмональная шварта или комиссура. Тотальное количество шварт приводит порой даже к полному срастанию соединительных тканей, что вызывает массу негативных последствий, в виде болевых ощущений и острой дыхательной недостаточности.
Оглавление
- Механизм формирования
- Симптомы
- Диагностика
- Лечение
- Заключение
Образоваться спайки могут везде, где есть соединительная ткань. Причиной их возникновения, как правило, становится перенесенный воспалительный процесс, например, пневмония или плеврит. Развитию синехий также способствуют остротекущие бронхиты, поражение легкого паразитами, наличие саркомы, туберкулез, а также курение, травмы и онкология.
Спаечный процесс в легких
Еще одним фактором возникновения разрастаний является вдыхание вредных веществ, например, на химических предприятиях. Появляются спайки в результате слишком большого скопления жидкости в плевральной оболочке, что приводит к откладыванию фибрина (нерастворимый волокнистый белок), который в процессе выздоровления не исчезает и формируется в шварту.
Внимание! Опасность наличия спаек в легких заключается в возможном инфицировании срастаний соединительных тканей, что приводит к новообразованиям.
Симптомы
Симптоматика наличия спаек довольно схожа с признаками воспаления легких. Но заподозрить у себя наличие этой патологии вполне возможно. Наиболее частыми проявлениями являются:
- Появление острой боли при дыхании.
- Одышка при физических нагрузках.
- Повышение температуры.
- Беспричинное учащение сердцебиения.
- Бледность кожных покровов.
- Ощущение тяжести при вдохе и выдохе.
- Усиленный частый кашель.
- Головные боли.
- Слабость, сонливость.
- Проблемы с когнитивными способностями.
Перечисленные симптомы ни в коем случае нельзя оставлять без внимания, так как они могут быть причиной не только спаечных процессов, но и указывать на присутствие других заболеваний.
При образовании большого количества спаек может постепенно возникнуть дыхательная недостаточность – когда пациенту тяжело дышать, одышка усиливается. В результате физической нагрузки возможен приступ удушья, требующий неотложной помощи.
Диагностика
Выявить спайки без надлежащего обследования врача невозможно. Диагностирование начинается с устного опроса больного на предмет заболеваний в анамнезе, таких как бронхит или пневмония.
Обязателен и вопрос о наличии перенесенных операций или травм грудины. После этого доктор проводит пальпацию, то есть ощупывает пальцами грудную клетку и осматривает пациента.
Затем, при необходимости, назначается более подробная диагностика.
Самым распространенным методом диагностики легких является – флюорография. Но если врач подозревает, что у пациента есть спайки, то больной отправляется на рентген. По рентгеновскому снимку распознать синехию можно по мутным темным пятнам. Она выглядит, как теневое затемнение и неподвижна при вдохе и выдохе.
Плевродиафрагмальная спайка на снимке рентгенаИногда выявляется деформация грудной клетки и диафрагмы. Чаще всего спаечный процесс отмечается в нижней части легкого. Такой вид спаек – плевродиафрагмальный, а вид спаек в верхней части – плевроапикальный.
Лечение
Лечение спаек основывается на запущенности процесса и причин, приводящих к его развитию.
В период обострения у больных наблюдается слабая дыхательная активность, вследствие этого проводятся различные мероприятия, основанные на подавлении гнойно-воспалительного процесса, а также санация дыхательных путей.
Процедура состоит в откачивании скопившейся жидкости через специальную трубку. Обязателен и прием антибиотиков, вводимых внутримышечно или внутривенно. В некоторых случаях такие препараты инфузируют эндобронхиальным введением во время санации.
Сращения, появляющиеся после воспалений, нередко покрывают практически всю зону легкого. Из-за растянутых тяжей, тотально локализованных по всей области плевры, человеку становится трудно дышать, вентиляция легких нарушается, что приводит к кислородному голоданию.
В этом случае назначается хирургическое вмешательство – лапароскопия. Операция основывается на разделении спаек посредством выжигания или разрезания сросшихся тканей. Методика проводится только в самых запущенных случаях, когда лечебный массаж и физиотерапия не оказывают должного эффекта.
Полезно знать! Лапароскопия – малоинвазивное вмешательство, основанное на введении специального инструмента – торакоскопа, с помощью которого можно не только осмотреть всю плевральную полость без касания к органам, но и удалить мелкие узлы и спайки.
Иногда может понадобиться удаление всего легкого. В таком случае полностью убирают пораженный спайками плевральный лист и ту долю легкого, которая находится под ним. Такое вмешательство очень тяжелое, после него пациенту необходимо постоянно соблюдать некоторые ограничения и придерживаться особой диеты.
Рекомендована умеренная физическая нагрузка – плавание, прогулки пешие и велосипедные. Нужно потреблять меньше соленого, перченого, жареного, фаст-фудов, острого. В рационе должна быть пареная и вареная пища, много жидкости, свежие фрукты и овощи.
Важно есть много белка – кисломолочные продукты, молоко, мясо белых сортов, яйца. Такой образ жизни и питание будут способствовать постепенному рассасыванию спаек и улучшению общего состояния пациента.
При развитии спаечного процесса целесообразен прием антибиотиков, так как принципом устранения сращиваний, является избавление от причины заболевания.
В основном болезнь носит инфекционный характер, что дает «благодатную почву» для разрастания спаек. Терапия также включает в себя прием отхаркивающих препаратов, так как при спаечном процессе выход накапливаемого секрета затруднен.Для снятия отеков и уменьшения воспаления назначают противовоспалительные препараты и щелочное питье.
Заключение
Диагностировать, и тем более самостоятельно лечить спайки легких нельзя и даже опасно. После перенесенной пневмонии любые симптомы, проявляющиеся даже не слишком отчетливо, являются поводом для похода к врачу. Воспаление легких – заболевание серьезное, и последствия оно несет не менее значительные.
Спаечный процесс после неграмотно пролеченной пневмонии – явление частое и коварное, так как синихеи могут развиваться очень медленно, не вызывая никаких подозрений по поводу их наличия в легких. Постоянный контроль за своим здоровьем гарантирует своевременное избавление от негативных осложнений.
Источник: https://bronhus.com/zabolevaniya/pnevmoniya/vzroslye/posledstviya-oslozhneniya/spajki-i-drugie-izmeneniya.html
Уплотнение в легких: что это может быть, причины возникновения и симптомы
Уплотнения в легких выявляют при помощи использования современных методов диагностики, таких как рентгенография, магнитно-резонансная томография.
Причиной их появления являются заболевания дыхательных путей, которые могут иметь различную природу появления:
- Бактериальную.
- Вирусную.
- Хламидийную.
- Микозную.
Еще причиной недугов могут являться стафилококки, палочкой Пфейфера (гемофильная) или Коха (туберкулез). В результате их воздействия на определенной стадии развития заболеваний в легких появляются уплотнения.
Также не стоит забывать о таком серьезном биче нашего столетия, как онкологические изменения тканей. Кроме перечисленного, на структурную целостность легких может влиять заражение сифилисом, получение легочного инфаркта или защемление тканей.
Поэтому важно не только своевременно (раз в год) проходить обследование, но еще и делать это у опытного специалиста, который сможет дифференцировать все эти заболевания на ранней стадии.
Легочный инфаркт, туберкулез, сифилис или пневмония различной этиологии – все эти заболевания выявляются при проведении рентгенографии или МРТ. Однако ни один из этих методов обследования не дает на 100% точного результата.
Они лишь говорят о том, что у человека с определенной вероятностью, может присутствовать недуг. Подтверждение получают при помощи других видов медицинского обследования: сравнения анализа крови с эталоном, выявление определенных маркеров или тел, пункции.
Уплотнение на снимке и дополнительные симптомы
На снимке или другом виде изображения врач видит черно-белую картинку – человеческие легкие. Для неподготовленного человека это ни о чем не скажет, специалист же сможет выявить многие недуги, даже начинающийся бронхит.
Уплотнения выделяются изменением окраса тканей в определенном месте. Исходя из интенсивности цвета, размера, месторасположения и других данных ставят предварительный диагноз.
Именно поэтому обычно рентгенолог не пишет, что присутствует подозрение на воспаление легких, туберкулез. Окончательный диагноз здесь даст исследование мокроты, а не картинка.
Фактически, уплотнение в легких – это определенный участок тканей, в котором произошли деструктивные изменения. Сама ткань этого органа имеет легкую структуру, в которой происходит циркуляция воздуха, когда человек дышит. Появление повышенной плотности говорит о том, что в легких начала скапливаться жидкость или происходит другое их негативное изменение.Врач, проводя прием пациента, имеющего уплотнения в легких, составляет подробную клиническую картину развития недуга и проводит тщательный осмотр. Последний включает в себя не только визуальное исследование горла и ротовой полости, но и пальпацию тканей, прослушивание фонендоскопом. Чаще всего причиной негативного изменения являются вирусы и бактерии, реже – грибковые поражения.
Сейчас участились случаи выявления туберкулеза и злокачественных новообразований. Причинами такого явления в обществе можно считать как негативное воздействие на окружающую среду, так и частое нежелание людей вовремя посещать врача, проходить ежегодное обследование.
Некоторые люди отказываются от помощи не из-за финансовой несостоятельности, а потому, что у них попросту отсутствует свободное время. Диагноз «туберкулез» не имеет социальных границ.
Обычно при уплотнениях в легких наблюдаются такие дополнительные симптомы, как
- кашель,
- повышение температуры.
Если речь идет о туберкулезе, необходимо добавить:
- повышение потливости,
- одышку,
- быструю утомляемость.
Онкологическая природа недуга может проявляться болевым синдромом. Использование фонендоскопа позволяет определить пневмонию, бронхит, туберкулез.
Важно: рентгенография может быть ошибочна, МРТ имеет до 95% точности. Только более глубокие исследования крови, тканей и мокроты дают 100% верный результат.
Постановка диагноза
Одним из наиболее распространенных заблуждений является то, что врач может поставить диагноз на основе рентгеновского снимка, МРТ, прослушивания легких. Л
юбое заболевание дыхательных путей требует комплексного исследования: сдачи определенных анализов пациентом и применения инструментальных способов.
Даже если на снимке четко выражено наличие очаговой пневмонии, это же подтверждается при прослушивании фонендоскопом, а воспалительный процесс – анализом крови, необходимо еще сдать мокроту.
Слизь, выделяемая при недуге, содержит в себе патоген. Без выявления его природы невозможно назначить адекватное лечение, которое не приведет к появлению осложнений.
Наиболее яркий пример касается воспаления легких. Чаще всего данный недуг является осложнением после гриппа, но может иметь самостоятельное развитие. Обычно причиной его появления становятся вирусы и бактерии. К сожалению, выявлением только их нельзя ограничиваться.
У людей со сниженным иммунитетом, имеющих ВИЧ-позитивный статус, причиной пневмонии часто являются грибковые поражения. Прием распространенных и хорошо зарекомендовавших себя антибиотиков не даст результата в этом случае. Вернее, такое лечение может привести к тому, что пневмония перейдет в стадию хронического заболевания.
Так как уплотнения в легких являются видимым проявлением скопления жидкости, можно подумать, что они могут появиться только из-за усиленного выделения слизи. Но это не так. Есть и другая субстанция, дающая такой же эффект – кровь. Вызывать такой негативный эффект могут некоторые системные заболевания. Также причиной может стать получение травм различной этиологии.
Есть и другие причины, почему появляется скопление крови в легочной ткани, одна из наиболее неприятных – паразитарное воздействие.Науке известно более сотни разновидностей гельминтов, которые могут проживать в человеческом теле и поражать органы дыхания. Даже аскариды, местом размножения которых является просвет кишечника, в определенных ситуациях могут мигрировать через дыхательную систему.
Поэтому при выявлении уплотнений в легких ни в коем случае нельзя заниматься самолечением, а обязательно нужно пройти полное обследование. Это поможет определить точную причину развития недуга и назначить правильное лечение.
Источник: https://terantonov.ru/posle-vospaleniya-legkih-uplotnenie-v-legkih.html
Уплотнение в легких: что это может быть, причины возникновения и симптомы
Уплотнения в легких выявляют при помощи использования современных методов диагностики, таких как рентгенография, магнитно-резонансная томография.
Причиной их появления являются заболевания дыхательных путей, которые могут иметь различную природу появления:
- Бактериальную.
- Вирусную.
- Хламидийную.
- Микозную.
Еще причиной недугов могут являться стафилококки, палочкой Пфейфера (гемофильная) или Коха (туберкулез). В результате их воздействия на определенной стадии развития заболеваний в легких появляются уплотнения.
Также не стоит забывать о таком серьезном биче нашего столетия, как онкологические изменения тканей. Кроме перечисленного, на структурную целостность легких может влиять заражение сифилисом, получение легочного инфаркта или защемление тканей.
Поэтому важно не только своевременно (раз в год) проходить обследование, но еще и делать это у опытного специалиста, который сможет дифференцировать все эти заболевания на ранней стадии.
Легочный инфаркт, туберкулез, сифилис или пневмония различной этиологии – все эти заболевания выявляются при проведении рентгенографии или МРТ. Однако ни один из этих методов обследования не дает на 100% точного результата.
Они лишь говорят о том, что у человека с определенной вероятностью, может присутствовать недуг. Подтверждение получают при помощи других видов медицинского обследования: сравнения анализа крови с эталоном, выявление определенных маркеров или тел, пункции.
Синдром уплотнения паренхимы легких: симптомы, диагностика, лечение
Паренхима легких – термин, используемый в медицине, означающий часть органа дыхания. Состоит из альвеол, легочного интерстиция, сосудистой сетки, а также бронхов. Если пациенту назначили компьютерную томографию, то данный участок будет иметь однородную структуру и серый оттенок.
На этом фоне специалист без проблем сможет различить мелкие сосуды, рассмотреть бронхи, выявить нарушения. Плотность ткани должна быть однородной, в пределах от -700 до -900 HU. Если отмечаются какие-либо отклонения в показателях, то это свидетельствует о развитии патологии и требуется срочного вмешательства.
Лечение назначается исключительно специалистом, самостоятельная терапия должна быть полностью исключена.
Что такое «синдром уплотнения паренхимы легких»?
Данное нарушение диагностируется не так часто и является комплексом симптомом, который характеризуется патологическими процессами в легочной ткани под действием разнообразных патогенетических механизмов.
Уплотнение может наблюдаться при воспалительной инфильтрации разной этиологии, а также в результате отека данного участка органа дыхания, при ателектазе, инфаркте легкого, вследствие возникновения пролиферативного процесса.
Изменение паренхимы легких может быть не на всем участке, а только в некоторых сегментах и долях. Такие патологические процессы в большинстве случаев односторонние, но бывают и исключения. Определить сможет только специалист на основании результатов обследования.
Стоит учитывать тот факт, что на начальном этапе уплотнения в легочной паренхиме все-таки присутствует незначительное количество воздуха. По мере развития отклонения он будет рассасываться.
Патофизиологические механизмы
Уплотнение наблюдается в результате различных патологических процессов, протекающих в организме. Оно происходит за счет:
- Развития пневмонии, отека легочной ткани.
- Отсутствие воздуха в определенном сегменте или доли легочной паренхимы из-за закупорки бронхиального просвета, в результате наблюдается некачественное насыщение кровью данного участка.
- Развитие заместительных или неопластических процессов в органе дыхания.
Как упоминалось выше, уплотнение бывает односторонним, а также двусторонним. Второй тип отклонения диагностируется у пациентов в результате таких процессов, как отек, отравление организма разнообразными удушающими веществами и газами, двусторонняя пневмония.
Одностороннее уплотнение паренхимы легких может развиваться из-за крупозной пневмонии, очагового фиброза ткани, туберкулеза, инфаркта данного органа дыхания, ракового поражения с ателектазом, осложнения в виде бронхиальной обструкции.
Симптоматика
Данный синдром уплотнения, как и иные заболевания и патологии, сопровождается соответствующими признаками, которые помогут при диагностировании. При проявлении первых симптомов следует незамедлительно обратиться в клинику за квалифицированной помощью, избегая при этом самолечения.
В данной ситуации пациент может жаловаться на:
- дискомфорт в области грудной клетки;
- чувство тяжести;
- дрожание голоса;
- шум и хрип при дыхании.
Также при патологических процессах в паренхиме легких больной может отмечать и такую симптоматику, как тошнота, головокружение, проблемы с аппетитом.
Такие отклонения ухудшают общее состояние, качество жизни и доставляют немалый дискомфорт.
Синдром в большинстве случаев сочетается с интоксикацией, а если диагностируется обширное поражение тканей органа дыхания, то наблюдается параллельно и легочная недостаточность.
Как проводится диагностика?
Для постановки точного диагноза и назначения качественного лечения рекомендуется проводить и дифференциальную диагностику, которая многоэтапная и отличается значительной сложностью. Для определения синдрома паренхимы легких специалист рекомендует пройти такие обследования, как:
- Компьютерная томография.
- Рентгенография (вместо КТ).
- Биохимический анализ крови.
Уделяется внимание и сопутствующим заболеваниям, развивающимся в организме и провоцирующим отклонение. В зависимости от этого могут назначаться и иные виды обследований.
Уплотнение паренхимы легкого: лечение
Терапия данного отклонения бывает двух видов – этиотропная и патогенетическая. В обязательном порядке проводится лечение, которое устраняет сопутствующие патологии, то есть факторы-провокаторы.
Пациенту рекомендуется принимать антибактериальные препараты, уделить внимание методам дезинтоксикации, скорректировать дыхательные и гемодинамические расстройства.
Данная методика подходит при наличии пневмонии и проводится безотлагательно.
Если причины отклонения будут установлены правильно и своевременно, то терапия будет иметь положительную тенденцию, и приведет к значительному улучшению состояния. Обязательно стоит правильно питаться, отказаться от вредных привычек, соблюдать рекомендации специалиста.
Источник: https://FB.ru/article/459666/sindrom-uplotneniya-parenhimyi-legkih-simptomyi-diagnostika-lechenie
В легких уплотнение, что это может быть?
Многие пациенты после консультации врача и диагностики слышат непонятные для них термины. Медицинский специалист сразу поймет в чем дело, а вот для неподготовленного человека это становится сложной задачей.
Нередко приходится сталкиваться с ситуациями, когда образуется некое уплотнение в легких. Что это такое, как объяснить патологическое состояние и чем его устранить – с подобными вопросами следует детально разобраться.
Причины и механизмы
Легочная ткань может уплотниться в различных случаях – при развитии воспалительного процесса, скоплении экссудата или транссудата, отложении соединительной ткани, опухолевых разрастаниях, снижении воздушности альвеол, паразитарных инвазиях, аллергических реакциях. Синдром легочной инфильтрации очень многообразен и обширен, поэтому список состояний, при которых он возникает, довольно обширен. Прежде всего стоит отметить следующие:
- Пневмонии.
- Туберкулез.
- Абсцесс и гангрена.
- Инфаркт легкого.
- Ателектаз.
- Пневмосклероз.
- Фиброзирующий альвеолит.
- Саркоидоз и гемосидероз.
- Опухоли (добро- и злокачественные).
- Грибковые инфекции (актиномикоз, гистоплазмоз).
- Паразитарные болезни (эхинококкоз, аскаридоз).
Легкие могут поражаться при воздействии ионизирующей радиации, при системных заболеваниях (красная волчанка, синдром Гудпасчера, гранулематоз Вегенера), лейкозах, постоянном вдыхании пыли (пневмокониозы), употреблении некоторых медикаментов (салицилаты, нитрофураны, амиодарон). Но следует также помнить, что за инфильтрат могут приниматься увеличенные внутригрудные лимфатические узлы, диафрагмальная грыжа, плевральные спайки, сосудистые патологии. Поэтому каждый случай требует качественной дифференциальной диагностики.
Причинами легочных уплотнений служат различные заболевания – инфекционно-воспалительные, опухолевые, аллергические и другие. Точное происхождение патологии у пациента определит врач.
Дополнительная диагностика
В чем может быть причина легочного уплотнения, из одной клинической картины сказать сложно. Заподозрив эту проблему у пациента, врач направит его на дополнительное обследование:
- Общий анализ крови (лейкоциты, эритроциты, тромбоциты, СОЭ).
- Биохимия крови (острофазовые показатели, протеинограмма, онкомаркеры).
- Анализ мокроты (микроскопия, посев, чувствительность к антибиотикам).
- Серологические тесты (антитела к инфекциям, паразитам и собственным тканям).
- Аллергические пробы (Манту и Коха, Каццони, Квейма).
- Рентгенография грудной клетки (в прямой и боковой проекциях).
- Томография (компьютерная и магнитно-резонансная).
- Бронхоскопия (при необходимости – с биопсией).
- Функциональные тесты (спирометрия, пикфлуометрия).
Очень показательны данные рентгенологического обследования. Легочной инфильтрат характеризуется усилением лучевой плотности ткани, а значит, на снимке она приобретет более интенсивный оттенок («затемнение»).
Вид патологических очагов бывает различным: округлые тени, сегментарные или долевые, одиночные или множественные. При остром воспалении они имеют размытые края, а при хроническом – более очерченные.
Легочной рисунок зачастую усилен.
Когда легочной инфильтрат осложняется плевритом, в этом случае показана пункция с эвакуацией экссудата и его дальнейшим анализом.
При хронических заболеваниях с дыхательной недостаточностью необходимо делать кардиограмму и УЗИ сердца, исследовать газовый состав крови.А системная патология требует оценки состояния других органов (почек, сосудов, печени и селезенки), ведь и в них могут наблюдаться изменения.
Подтвердить инфильтративный процесс в легочной ткани и указать на его причину помогут дополнительные методы. И зачастую их результаты играют ключевую роль в диагностике.
Уплотнение легочной ткани (стр. 1 из 4)
Ведущий синдром и первичные диагностические гипотезы
Основными этиологическими факторами синдрома уплотнения легочной ткани являются воспалительные процессы в легких, инфаркт легкого, замещение легочной ткани соединительной или опухолевой.
Все этиологические факторы синдрома уплотнения легочной ткани приводят к уменьшению воздушности легкого или его частей. В очагах воспаления экссудат, богатый фибрином, форменными элементами крови вытесняет воздух из альвеол.
При инфаркте легкого альвеолы пропитываются кровью, затем развивается воспаление. При пневмосклерозе, больших опухолях воздушная ткань легкого замещается безвоздушными тканями.
Жалобы больных синдромом уплотнения легочной ткани неспецифичны – это боли в грудной клетке, обычно связанные с дыханием и кашлем, кашель, выделение мокроты различного характера, одышка, повышение температуры.
Более информативны данные объективного исследования, они зависят от величины очага или очагов уплотнения, глубины их залегания. Здесь можно выделить два варианта – крупноочаговой и мелкоочаговое уплотнение.
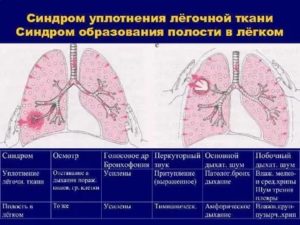
Объективные признаки крупноочагового уплотнения
· · Осмотр — отставание больной стороны грудной клетки при дыхании.
· · Пальпация — усиление ого дрожания над пораженной областью.
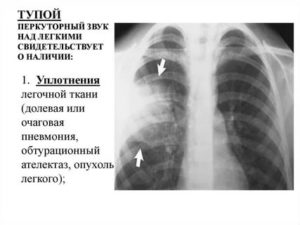
· · Перкуссия — тупой перкуторный звук над зоной уплотнения.
· · Аускультация — бронхиальное дыхание над зоной уплотнения.
Объективные признаки мелкоочагового уплотнения
- Осмотр — может быть отставание больной стороны при дыхании.
- Пальпация — небольшое усиление ого дрожания на больной стороне.
- Перкуссия — притупление перкуторного звука.
- Аускультация — ослабление везикулярного дыхания над очагами уплотнения, на ограниченном участке выслушиваются мелкопузырчатые звучные влажные хрипы.
Если глубина залегания очагов небольшая, количество их достаточно велико, то физикальные данные будут отчетливые. При единичных очагах и большой глубине залегания в легких объективных признаков мелкоочагового уплотнения может не быть.
Первичными диагностическими гипотезами на первых этапах обследования обычно бывают предположения о пневмонии, опухолях легких, инфаркте легкого, экссудативном плеврите. Дальнейший дифференицальный диагноз во многом зависит от данных рентгенологического исследования грудной клетки.
Основным и обязательным дополнительным методом исследования, позволяющим констатировать уплотнение легочной ткани, является рентгенологическое исследование грудной клетки (рентгеноскопия, рентгенография). Выявляются затенение, соответствующее доле или сегменту легкого; различной величины мелкие очаги затенения; диссеминация легочной ткани, определяется усиление легочного рисунка.
Для проведения дифференциального диагноза в той или иной степени необходимы все современные методы исследования дыхательной системы (см. схему)
Главную роль в обследовании больных, помимо рентгенографии грудной клетки, играют визуализирующие методы исследования – компьютерная томография, бронхоскопия, торакоскопия, радиоизотопное исследование легких. Обычно во время проведения этих методов проводится биопсия легких, плевры и гистологическое исследование полученного материала.
диагноз крупноочагового уплотнения легочной ткани
При обнаружении крупноочагового затенения легочной ткани, занимающего сегмент, долю или все легкое дифференциальный диагноз проводится с тремя заболеваниями – крупозной пневмонией, туберкулезной лобарной пневмонией и ателектазом легких.
Крупозная пневмония – дифференцирующие признаки
· · Начало заболевания острое, больной обычно может указать точное время появления первых симптомов.
· · Озноб, головные боли, резчайшая слабость, сухой кашель, боли в грудной клетке при дыхании, одышка.
· · При кашле начинает выделяться мокрота с кровью.
· · Постоянная высокая лихорадка в течение 7-8 дней (без лечения).
· · Объективно при исследовании дыхательной системы выявляется отставание больной стороны грудной клетки при дыхании, усиление ого дрожания, бронхиальное дыхание, крепитация , шум трения плевры, влажные звучные мелкопузырчатые хрипы.
· · При исследовании крови — лейкоцитоз, нейтрофилез, сдвиг лейкоцитарной формулы влево, на начальных этапах эозинопения; СОЭ ускорена.
· · Рентгенологически определяется массивное затенение, соответствующее доле или сегменту.
· · Бактериологическое исследование мокроты — определяются пневмококки I-III типов.
Туберкулез — казеозная, лобарная пневмония – дифференцирующие признаки
· · Казеозная пневмония начинается менее остро чем крупозная.
· · Температура в отличие от крупозной пневмонии не постоянная, а ремитирующая или интермитирующая.
· · С самого начала характерна потливость.
· · Казеозная пневмония чаще локализуется в верхней или в средней доле легкого.
· · Рентгенография легких — крупноочаговая тень у негомогенна, в ней выделяются отдельные более густые фокусы, иногда очень рано появляются очаги просветления.
· · Часто определяется на рентгенограммах дорожка к корню.
· · Томография и компьютерная томография — явления распада выявляются более четко.
· · Положительная реакция Манту.
· · Анализ мокроты и промывных вод бронхов – определяются микобактерии туберкулеза.
Ателектаз доли или сегмента – опухоль бронха – дифференцирующие признаки
· · Кашель, боли в грудной клетке, одышка, нарастающие в течение относительно длительного времени.
· · Отставание грудной клетки при дыхании с одной стороны,
· · Тупой перкуторный звук над значительной площадью,
· · В отличие от воспалительных изменений ое дрожание будет ослаблено;
· · При аускультации значительно ослабляется или совсем исчезает везикулярное дыхание и дополнительные дыхательные шумы.
· · Рентгенография грудной клетки — ателектаз нетрудно отличить от пневмонии, для него характерно уменьшение размеров доли или сегмента и однородное затенение, на фоне которого не прослеживается легочный рисунок.
· · Нередко выявляются увеличенные лимфатические узлы в корне легкого. Решающие методы компьютерная томография, бронхоскопия и гистологическое исследование биоптатов из подозрительных участков слизистой бронха.
диагноз мелкоочагового уплотнения легочной ткани
Дифференциальный диагноз при мелкоочаговом уплотнении легочной ткани проводится в отношение очаговой пневмонии различной этиологии, очагового и инфильтративного туберкулеза легких, эозинофилльных инфильтратов, инфаркта легкого, грибковых поражений.
Очаговая пневмония – дифференцирующие признаки
- Начало заболевания может быть острым или более медленным, постепенным.
- Нередко больные указывают, что до появления первых признаков заболевания они перенесли ОРЗ, был кашель, кратковременная лихорадка.
- Больные жалуются на кашель со слизисто-гнойной мокротой, могут быть боли в грудной клетке при дыхании, одышка.
- Объективно при достаточно больших размерах очагов, расположенных субплеврально (1), отмечается отставание больной половины грудной клетки при дыхании, усиление ого дрожания, притупление перкуторного звука на ограниченном участке, ограничение подвижности нижнего легочного края с больной стороны, соответственно зоне притупления ослабление везикулярного дыхания и наличие мелкопузырчатых звучных влажных хрипов.
- Если очаги воспаления небольшие (2), расположены в глубине легочной паренхимы, объективные признаки минимальны или их нет совсем.
- При исследовании крови выявляются лейкоцитоз, нетрофилез, сдвиг влево в лейкоцитарной формуле, ускорение СОЭ.
- При бактериологческом исследовании мокроты чаще всего выделяются пнемококки IV типа
- Рентгенография легких — определяются большей или меньшей величины очаги затенения.
- Чаще всего развивается на фоне вирусной респираторной инфекции или является проявлением септического состояния.
- Начало менее острое, чем при крупозной пневмонии, температура достигает максимальных величин в течение 2-3 дней,
- Боли в грудной клетке, одышка, кашель, мокрота бурая или кровянисто-гнойная.
- Объективно — ое дрожание усилено, перкуторный звук притупленный, очень редко выслушивается бронхиальное дыхание, чаще ослабленное везикулярное, уже в начальном периоде определяются мелкопузырчатые звучные влажные хрипы.
- В крови наблюдается значительный лейкоцитоз, нейтрофилез с резким сдвигом влево, ускорение СОЭ.
- В мокроте бактериоскопически и бактериологически определяется стафилококк.
- Характерна рентгенологическая картина — пневмония очаговая, но очаги быстро сливаются; с одной или двух сторон определяются размытые тени, затем на их фоне появляются буллезные тонкостенные полости, при наблюдении в динамике они крайне изменчивы; в отличие от абсцессов в полостях нет уровней жидкости.
Источник: https://mirznanii.com/a/154127/uplotnenie-legochnoy-tkani
Почему появляются и что означают уплотнения в легких?
Уплотнение в легких – симптом, сопровождающий течение большого количества патологий дыхательной системы.
Уплотнение легочной ткани, из-за протекающего воспалительного процесса, провоцирует сокращение различных участков дыхательного органа.
Воспаление, как правило, характеризуется выделением экссудата защемлением бронхов различного калибра, образованием полостей, наполняющихся жидкостью.
Причины формирования уплотнений в легких
Легочные уплотнения могут формироваться под действием различных факторов, среди которых наиболее выделяются следующие состояния:
- пневмония бактериальной природы;
- поражение тканей легких туберкулезной палочкой;
- сифилис проявляется в форме образования безболезненных узлов;
- повреждение легких грибком;
- раковое образование в тканях легких;
- проявление метастазирования из пораженных близрасположенных органов;
- заземление различных участков легких;
- инфаркт легких.
В некоторых случаях образование уплотнений в легких является следствием воздействия ионизирующей радиации, системных заболеваний, лейкоза, употребления некоторых групп препаратов, результатом постоянного вдыхания пылевых частиц. Иногда легочный инфильтрат путают с увеличенными лимфоузлами, расположенными в грудной зоне, грыжей диафрагмального расположения, плевральными спайками, патологиями сосудистой системы.
Уплотнение легких на рентгеновском изображении
Участок легочной ткани, в котором произошли изменения, разрушившие нормальное строение органа, является уплотнением. Ткань дыхательного органа обладает структурой, способствующей циркуляции воздуха в процессе дыхания. Появление легочного инфильтрата сигнализирует о скоплении жидкости и развитии патологических состояний.
Уплотнения в легких в большинстве случаев сопровождается кашлем и повышенной температурой тела. Если речь идет о заболеваниях онкологического характера, то болезненное состояние сопровождается болезненностью в области груди. В случаях развития туберкулеза у больного, помимо легочного инфильтрата, появляется быстрая утомляемость, одышка, избыточное потоотделение.
Рентгенографический метод исследования в некоторых случаях может допускать ошибки. В отличие от рентгена, магнитно-резонансная томография обладает точностью результатов 95% и тоже не исключает возможность получения ошибочных результатов. Детальные исследования крови и мокроты помогают наиболее точной постановке диагноза.
Методы дополнительной диагностики
МРТ для диагностики уплотнения легкого
Некоторые пациенты ошибочно предполагают, что доктор может установить диагноз на основе прослушивания и результатов МРТ, рентгенографии. Любая патология дыхательных путей требует комплексного подхода к исследованию – включение в диагностику лабораторных анализов и процедур с использованием дополнительного оборудования.
При наличии очагового воспаления в тканях легких, выявленного с помощью рентгенологического исследования и прослушивания, а также наличия инфекции, установленной лабораторными методами, необходимо обследование мокротных частиц больного.
Слизь, вырабатываемая при различных заболеваниях, содержит в составе патогенные микроорганизмы. Если уточнение природы патогенов не производится, то велика вероятность неверной медицинской терапии, что зачастую приводит к развитию осложнений.
Так, воспаление легких в большинстве случаев является осложнением перенесенного гриппа. Причиной развития заболевания является действие бактерий. У людей со сниженной иммунной защитой патологии легких вызывают грибки, устранение которых с помощью антибактериальной терапии приводит к хронизации болезни.Легочный инфильтрат, являясь видимым скоплением жидкости, появляются из-за усиления выделения слизи либо крови, что свойственно некоторым системным заболеваниям. Паразитарное воздействие на человеческий организм в некоторых случаях проявляется уплотнениями в легких.
Таким образом, при формировании уплотнений легочной ткани, для назначения, наиболее подходящего для конкретного пациента лечения, необходимо проведение обследования, включающего следующие процедуры:
- общий анализ крови;
- эндоскопическое исследование бронхов и легких;
- гистологическая проба тканевых образцов легких.
Эндоскопическое исследование для диагностики уплотнения
Терапевтические методы
Для лечения инфильтрата легочной ткани применяются следующие методы лечения:
- консервативные, включающие использование медикаментов и физиотерапевтических процедур;
- хирургические.
Медикаментозное лечение инфильтрата легочной ткани
Ранее развитие болезни, неотягощенное формированием гнойных образований, устраняется медикаментозной коррекцией.
Консервативное лечение
Основываясь на природу происхождения уплотнения в легких, медицинские специалисты применяют следующие препараты:
- антибиотики – «Эритромицин», «Амоксиклав», «Имипенем», «Левофлоксацин»;
- противогрибковые – «Дифлюкан», «Орунгал», «Итракон»;
- антигистаминные – «Тавегил», «Фенистил», «Антазолин», «Перитол»;
- противотуберкулезные – «Пиразинамид», «Этамбутол», «Рифабутин», «Этионамид»;
- цитостатики – «Этопозид», «Паклитаксел», «Гемцитабин»;
- противопаразитарные – «Альбендазол», «Дентал», «Эсказол».
| Эритромицин | от 15 руб. |
| Дифлюкан | от 244 руб. |
| Тавегил | от 159 руб. |
| Пиразинамид | от 161 руб. |
| Этопозид | от 276 руб. |
С целью улучшения отхождения мокротической жидкости применяются муколитические средства «Амброксол», «Бромгексин», «Карбоцистеин» и отхаркивающие медикаменты, используемые при влажных хрипах «Геломиртол», «Терпинкод», «Синупрет». Если воспаление сопровождается лихорадкой, пациент нуждается в приеме жаропонижающих медикаментов:
| Фервекс | от 375 руб. |
| Калпол | уточняйте |
| Колдрекс | от 194 руб. |
| Солпадеин | от 89 руб. |
В период угасания острой фазы воспалительного процесса тканей легких пациенту рекомендуется выполнение специальных дыхательных упражнений. Выраженным терапевтическим эффектом обладают физиотерапевтические методики, включающие электрофорез и облучение лазером либо ультрафиолетом.
Оперативное вмешательство
При инфильтрате, вызванном опухолевым процессом тканей, производится операция по устранению уплотнения с последующей лучевой терапией.
В случаях формирования абсцессов производится вскрытие и дренирование пораженной зоны. Если уплотнение образовалось из-за попадания инородного тела, хирург проводит оперативное извлечение частицы.
В случаях туберкулезного заболевания осуществляется удаление пораженной части легочной ткани.
Образование уплотнений в легких довольно распространенное явление, сопровождающее различные респираторные заболевания. Чтобы выяснить истинную причину появления инфильтрата необходимо пройти комплексную диагностику, позволяющую медицинскому специалисту назначать правильный курс лечения.
В легких уплотнение, что это может быть?
Многие пациенты после консультации врача и диагностики слышат непонятные для них термины. Медицинский специалист сразу поймет в чем дело, а вот для неподготовленного человека это становится сложной задачей.
Нередко приходится сталкиваться с ситуациями, когда образуется некое уплотнение в легких. Что это такое, как объяснить патологическое состояние и чем его устранить – с подобными вопросами следует детально разобраться.
Фиброз лёгких: симптомы и лечение
Категория: Органы дыхания 196062
Фиброз лёгких – заболевание, предусматривающее наличие в области лёгких рубцового типа ткани, которая нарушает функцию дыхания.
Фиброз понижает эластичность тканей, что делает прохождение кислорода по альвеолам (пузырькам, где воздух контактирует с кровью) более трудным. Такое заболевание предполагает замену обычной ткани лёгких соединительной тканью.
Обратный процесс регенерации соединительной ткани снова в лёгочную не является возможным, поэтому полностью больной выздороветь не сможет, однако повысить качество жизни пациента все же можно.
Причины появления болезни
Фиброзные изменения появляются по таким причинам:
- наличие длительно протекающих инфекционных болезней;
- наличие аллергии;
- последствия лучевого воздействия на органы человека;
- болезней гранулематозного типа;
- продолжительное вдыхание пыли.
Источник: https://legkieplus.ru/lechenie/pochemu-poyavlyayutsya-i-chto-oznachayut-uplotneniya-v-legkih.html